Für diesen Beitrag haben wir alle relevanten Fakten sorgfältig recherchiert. Eine Beeinflussung durch Dritte findet nicht statt.
Zum journalistischen Leitbild von t-online.Bislang unheilbar Parkinson entwickelt sich schleichend


Beim Parkinson-Syndrom gehen nach und nach bestimmte Nervenzellen im Hirn zugrunde. Aufhalten lässt sich dieser Prozess bislang nicht. Die Symptome lassen sich jedoch lindern. Lesen Sie mehr über Anzeichen, Ursachen, Behandlung und Verlauf der Parkinson-Krankheit.
Inhaltsverzeichnis
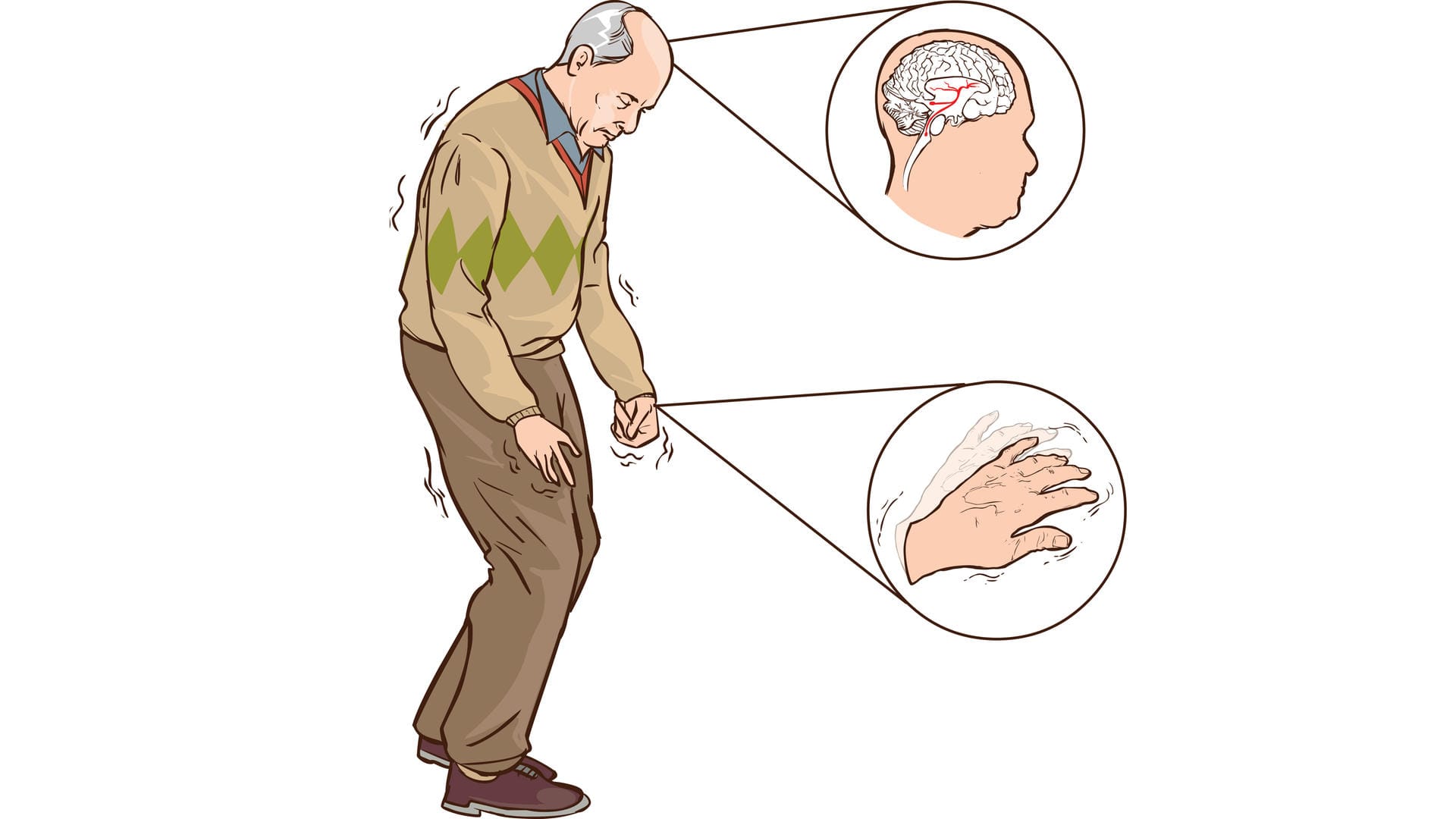
Das Parkinson-Syndrom ("Schüttellähmung") zählt neben Alzheimer zu den häufigsten neurologischen Erkrankungen. In Deutschland sind über 250.000 Personen daran erkrankt. Von einem Syndrom sprechen Fachleute, wenn mehrere Krankheitszeichen charakteristisch für eine Erkrankung sind. Bei einem Parkinson-Syndrom sind das vier Symptome: Zittern, Muskelsteife, verlangsamte Bewegungen und eine gestörte Haltungsstabilität.
Doch neben diesen vier Hauptsymptomen kann Parkinson zahlreiche weitere Beschwerden verursachen – von Riechstörungen über Sprachprobleme bis zu einer Demenz.
Definition: Was ist Parkinson?
Parkinson ist eine fortschreitende Erkrankung des Gehirns. Dabei gehen nach und nach bestimmte Nervenzellen im Hirn zugrunde, die den Botenstoff Dopamin herstellen. In den meisten Fällen sind die genauen Ursachen für ein Parkinson-Syndrom unbekannt. Dann handelt es sich um einen sogenannten Morbus Parkinson (idiopathisches Parkinson-Syndrom). Seltener entsteht ein Parkinson-Syndrom als Folge einer anderen Erkrankung oder durch Medikamente.
Wichtige Information
In diesem Text wird vorwiegend der Morbus Parkinson beschrieben.
Ist Parkinson heilbar?
Morbus Parkinson ist bislang nicht heilbar. Die Symptome lassen sich jedoch oft über lange Zeit positiv beeinflussen. Eine wichtige Rolle spielen dabei Medikamente.
Typische Symptome bei Morbus Parkinson
Zu den Hauptsymptomen von Morbus Parkinson zählen
- verlangsamte Bewegungen/Bewegungsarmut,
- Muskelsteife,
- Zittern (Tremor) in Ruhe und
- eine Störung der Haltungsstabilität.
Die ersten drei Symptome werden manchmal als Parkinson-Trias bezeichnet. Treten sie gemeinsam auf, ist die Parkinson-Erkrankung meist schon fortgeschritten. Häufig ist eine Körperseite anfangs stärker von den Symptomen betroffen als die andere.
Menschen mit Parkinson haben zunehmend Probleme damit, Bewegungen flüssig und in angemessenem Tempo auszuführen. Ihre Schritte werden kleiner, Bewegungen langsamer. Die Feinmotorik lässt immer mehr nach, etwa wenn es um das Binden einer Schleife geht. Die fehlende Beweglichkeit wirkt sich auf den ganzen Körper aus. So kann die Mimik maskenhaft wirken, das Schlucken kann schwerfallen, die Schrift undeutlicher werden und die Stimme monoton und leise klingen.
Die Muskeln von Parkinson-Erkrankten sind dauerhaft versteift und angespannt (sog. Rigor). Dies betrifft vor allem Arme, Beine und Hals. Das typische Zittern zeigt sich vor allem in Ruhe (sog. Ruhetremor) und ist insbesondere an Händen und Fingern gut sichtbar. In späteren Stadien wird die Haltung zunehmend instabil (sog. posturale Instabilität). Dies macht sich zum Beispiel bei einem Schubs bemerkbar: Erkrankte können die abrupte Bewegung nicht gut ausgleichen, sodass sie entweder stürzen oder viele kleine Ausfallschritte machen müssen.
Neben den Hauptsymptomen können zahlreiche weitere Beschwerden auftreten. Sie reichen von Depressionen und Riechstörungen über Schlafstörungen und Impotenz bis zu einer Parkinson-Demenz.
Wie sich die Parkinson-Symptome genau äußern und welche Beschwerden im Frühstadium auftreten, lesen Sie in diesem Artikel: Diese Symptome können Anzeichen für Parkinson sein.
Ursachen: Ist Parkinson vererbbar?
Bei Morbus Parkinson werden Nervenzellen in einem Teil des Stammhirns zerstört, die den Botenstoff Dopamin produzieren. Die Ursachen für diese Schädigung sind bislang unklar. Ärztinnen und Ärzte sprechen von einem idiopathischen Parkinson-Syndrom: "Idiopathisch" heißt, dass die Erkrankung bislang nicht auf eine bekannte Ursache (etwa eine andere Krankheit) zurückzuführen ist.
Dopamin zählt zu den Neurotransmittern. Ohne Neurotransmitter könnten die Nervenzellen nicht miteinander kommunizieren: Diese Botenstoffe sorgen dafür, dass elektrische Impulse von Nervenzelle zu Nervenzelle weitergeleitet werden, bis sie an ihren Zielort gelangt sind – etwa zu den Muskeln.
Dopamin spielt unter anderem bei der Feinabstimmung von Bewegungen eine Rolle. Ohne Dopamin kann der Körper das komplexe Zusammenspiel der Muskeln nicht mehr gut regulieren. Dies erklärt, warum Menschen mit Parkinson Probleme damit haben, ihre Bewegungen zu kontrollieren.
Bei Gesunden setzen die produzierenden Nervenzellen Dopamin frei, sobald es benötigt wird. Bei Parkinson sterben die Zellen hingegen in hoher Zahl ab, sodass zu wenig Dopamin zur Verfügung gestellt wird.
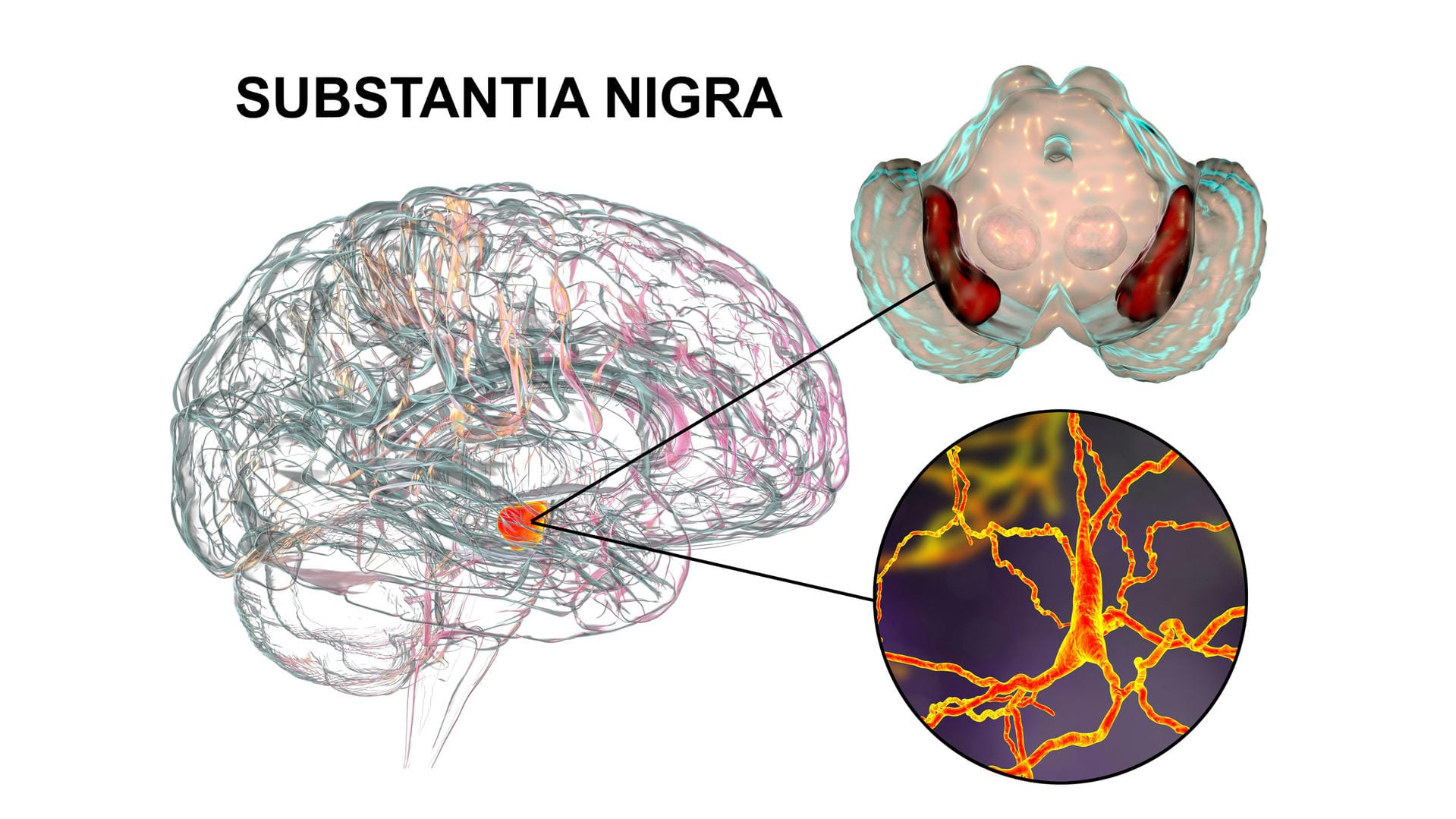
Nervenzellen in bestimmtem Hirnbereich sterben ab
Dopamin produzierende Nervenzellen befinden sich vor allem in der sogenannten schwarzen Substanz (Substantia nigra). Die schwarze Substanz heißt so, weil sie durch ihren hohen Eisen- und Melaningehalt in medizinischen Präparaten tatsächlich eine dunkle Färbung aufweist. Sie liegt im zum Stammhirn zählenden Mittelhirn.
Dass Zellen in der schwarzen Substanz mit der Zeit absterben, ist normal. Im Vergleich zu Gesunden ist dieser Prozess bei Menschen mit Morbus Parkinson jedoch deutlich beschleunigt. Die genauen Ursachen dafür sind unklar. In den geschädigten Zellen lassen sich sogenannte Lewy-Körperchen nachweisen. Sie bestehen vor allem aus Verklumpungen des Eiweißmoleküls Alpha-Synuclein.
Der Dopaminmangel wirkt sich auf diverse andere Funktionen in verschiedenen Hirnarealen aus. Die Nervenfortsätze der in der schwarzen Substanz befindlichen Zellen sind mit dem benachbarten Corpus striatum im Großhirn verbunden. Das Corpus striatum zählt zu den Basalganglien. Dies sind Hirnbereiche, die unter anderem für motorische Fähigkeiten wichtig sind. Fehlt Dopamin dort, führt dies daher zu den typischen Bewegungsstörungen. Gleichzeitig geraten durch den Dopaminmangel andere Neurotransmittersysteme aus dem Gleichgewicht – etwa das des Botenstoffs Acetylcholin (sogenanntes cholinerges System).
Erste Parkinson-Symptome zeigen sich in der Regel, wenn bereits mehr als 60 Prozent der Dopamin produzierenden Zellen in der schwarzen Substanz zugrunde gegangen sind. Im weiteren Verlauf von Parkinson können auch Zellen in anderen Hirnstrukturen betroffen sein, was weitere parkinsontypische Symptome hervorruft.
Selten: Parkinson kann vererbbar sein
Die meisten Patientinnen und Patienten leiden an Morbus Parkinson. Das bedeutet: Die Entstehungsursachen sind unklar. Allerdings gibt es auch Formen von Parkinson, bei denen genetische Komponenten eine Rolle spielen.
Dann handelt es sich um ein familiäres (genetisches) Parkinson-Syndrom. Häufig zeigen Personen, die die Veranlagung geerbt haben, bereits vor dem 40. Lebensjahr erste Symptome. Ein Morbus Parkinson tritt hingegen meist erst in höherem Alter auf.
Parkinson durch andere Erkrankungen oder Medikamente
Ein Parkinson-Syndrom lässt sich in manchen Fällen auf eine bestimmte Ursache oder Risikofaktoren zurückführen, etwa auf eine andere Erkrankung.
Tritt ein Parkinson-Syndrom als Folge einer neurodegenerativen Erkrankung auf, liegt ein sogenanntes atypisches Parkinson-Syndrom vor. "Neurodegenerativ" bedeutet, dass die Erkrankung mit einem Verlust von Nervenzellen einhergeht. Mögliche Ursache ist zum Beispiel eine Multisystematrophie (MSA), eine seltene Erkrankung, bei der sich im Gehirn verklumpte Eiweiße bilden.
Daneben können zahlreiche andere Erkrankungen und Medikamente ein Parkinson-Syndrom auslösen. Fachleute sprechen dann von einem sekundären Parkinson-Syndrom.
Mögliche Ursachen beziehungsweise Risikofaktoren eines sekundären Parkinson-Syndroms sind Erkrankungen wie diese:
- vorangegangene Entzündungen des Gehirns
- Stoffwechselerkrankungen wie Morbus Wilson (Kupferspeicherkrankheit)
- Vergiftungen, etwa mit Kohlenmonoxid oder Mangan
- Hirntumore
- Gefäßerkrankungen wie die subkortikale arteriosklerotische Enzephalopathie (SAE, Multi-Infarkt-Demenz)
- Demenz wie Morbus Alzheimer
Zu Medikamenten, die ein Parkinson-Syndrom herrufen, zählen insbesondere Präparate mit Wirkstoffen, welche die Dopaminkonzentration oder -wirkung im Gehirn beeinflussen, zum Beispiel
- Antipsychotika zur Behandlung psychotischer Symptome wie etwa Wahnvorstellungen
- der Wirkstoff Metoclopramid zur Behandlung von Übelkeit und Erbrechen
- der Wirkstoff Reserpin, der etwa gegen Bluthochdruck zum Einsatz kommt
Diagnose & Stadien von Morbus Parkinson
Bis die Diagnose Morbus Parkinson gestellt wird, kann viel Zeit vergehen. Der Grund: Die möglichen Anzeichen sind zu Beginn der Erkrankung oft nicht eindeutig und werden von den Betroffenen manchmal kaum bemerkt. Erste Anlaufstelle bei Beschwerden kann die hausärztliche Praxis sein. Bei Verdacht auf Parkinson wird die Person dann gegebenenfalls an eine Fachärztin oder einen Facharzt für Neurologie verwiesen.
Direkt nachweisbar – etwa durch eine Laboruntersuchung oder einen speziellen Test – ist Morbus Parkinson nicht. Vielmehr stellt die Ärztin oder der Arzt die Diagnose anhand der typischen Symptome und der Ergebnisse der körperlichen und neurologischen Untersuchung.
Die Schilderungen der betroffenen Person und/oder von nahestehenden Personen können bereits erste Hinweise auf Parkinson geben. Die Ärztin oder der Arzt wird im Gespräch unter anderem wissen wollen,
- welche Beschwerden auftreten,
- inwieweit sich diese im Laufe der Zeit verändert haben,
- seit wann diese bemerkt wurden,
- welche Medikamente die Patientin oder der Patient einnimmt und/oder
- ob bestimmte Vorerkrankungen bekannt sind.
Erhärtet sich der Verdacht auf Parkinson, ist eine gründliche körperliche und neurologische Untersuchung erforderlich.
Parkinson: Verschiedene Tests tragen zur Diagnose bei
Die Ärztin oder der Arzt wird prüfen, inwieweit die Hauptsymptome von Parkinson (verlangsamte Bewegungen, Zittern, Muskelsteife, gestörte Haltungsstabilität) erkennbar sind. Sie oder er testet zum Beispiel, wie beweglich die Gelenke sind, wie empfindlich die Person auf Schmerzen oder Druck reagiert und ob die Reflexe normal sind.
Sind mehrere der Hauptsymptome vorhanden, ist das bereits ein deutlicher Hinweis auf Parkinson. Typisch ist, dass oft zunächst nur eine Körperseite von den Symptomen betroffen ist und dass die Beschwerden langsam zunehmen. Auch ein ausgeprägtes Zittern in Ruhe erhärtet den Verdacht – umgekehrt schließt ein fehlendes Zittern die Diagnose Parkinson nicht aus.
Ein weiteres deutliches Anzeichen auf eine Parkinson-Erkrankung ist ein positiver L-Dopa-Test. Bei diesem Test nimmt die Person das Medikament Levodopa (L-Dopa) ein, das zur Behandlung von Parkinson zum Einsatz kommt. Bessern sich die Symptome innerhalb kurzer Zeit, deutet das auf die Diagnose Parkinson hin.
Zusätzlich können weitere Untersuchungen nötig sein, zum Beispiel ein Gedächtnistest oder ein EEG. In manchen Fällen kann ein Riechtest Aufschluss bringen. Ein Großteil der Patientinnen und Patienten kann bereits im Frühstadium der Erkrankung schlechter riechen.
Andere Erkrankungen ausschließen
Vor allem zu Beginn der Erkrankung lässt sich oft nicht eindeutig beurteilen, ob tatsächlich ein Parkinson-Syndrom oder eine andere Krankheit vorliegt.
Darüber hinaus muss geklärt sein, ob es sich um Morbus Parkinson – also eine Parkinsonerkrankung ungeklärter Ursache – handelt oder ob das Parkinson-Syndrom durch eine andere Erkrankung oder Medikamente verursacht wurde. Insbesondere bei jüngeren Patientinnen und Patienten steckt häufiger eine bislang unerkannte andere Erkrankung dahinter.
Daher sind gegebenenfalls weitere Untersuchungen nötig. Dazu zählen zum Beispiel eine Computertomographie (CT) oder eine Magnetresonanztomographie (MRT).
Stadien von Parkinson
Je nachdem, wie weit die Erkrankung fortgeschritten ist, unterscheiden Ärztinnen und Ärzte beim Morbus Parkinson fünf verschiedene Stadien (nach Hoehn & Yahr):
- Stadium 0: Es sind keine Anzeichen von Parkinson erkennbar.
- Stadium 1: Beschwerden an einer Körperseite, kaum Beeinträchtigungen
- Stadium 2: leichte Beschwerden an beiden Körperseiten; keine Gleichgewichtsstörungen
- Stadium 3: geringe bis mäßige Beschwerden, leichte Haltungsinstabilität; je nach Beruf ist die Person meist arbeitsfähig
- Stadium 4: starke Beeinträchtigung, die Person kann aber noch selbstständig gehen und stehen
- Stadium 5: Die Person ist bettlägerig oder auf den Rollstuhl angewiesen.
Anhand der Stadien kann die Ärztin oder der Arzt unter anderem beurteilen, welche Therapie am besten geeignet ist. Auch lässt sich im Laufe der Behandlung beurteilen, wie gut die Therapie anschlägt.
Parkinson: Therapie mit Medikamenten
Morbus Parkinson muss früher oder später mit Medikamenten behandelt werden. Zu Beginn der Erkrankung sind häufig noch keine Medikamente nötig. Wenn sich die Person durch die Symptome jedoch zunehmend beeinträchtigt fühlt – etwa weil sie ihren Beruf nicht mehr richtig ausführen kann –, ist eine medikamentöse Therapie sinnvoll. Wann Medikamente zum Einsatz kommen und in welcher Dosis, ist von Person zu Person verschieden.
Manche spezialisierte Kliniken bieten sogenannte Komplexbehandlungen an. Ziel ist, die Person in einem Zeitraum von wenigen Wochen gründlich zu untersuchen und intensiv zu behandeln. Dabei geht es unter anderem darum, den oder die Erkrankte optimal medikamentös einzustellen. Zudem kommen weitere therapeutische Elemente zum Einsatz, etwa eine Physiotherapie.
Mithilfe von Medikamenten soll der zu niedrige Dopaminspiegel ausgeglichen werden. Die Medikamente nimmt die Patientin oder der Patient meist als Kapseln oder Tabletten ein. Wichtig ist, sich dabei immer an bestimmte Uhrzeiten zu halten. Manche Wirkstoffe stehen auch als Pflaster zur Verfügung. Zudem gibt es Medikamentenpumpen, die Wirkstoffe gleichmäßig unter die Haut oder in den Dünndarm abgeben.
Wichtige Medikamente bei Parkinson: Levodopa und Dopaminagonisten
Eine große Rolle bei der medikamentösen Therapie spielen
- der Wirkstoff Levodopa (L-Dopa) und
- Wirkstoffe aus der Gruppe der Dopaminagonisten.
Levodopa (L-Dopa) ist eine Vorstufe von Dopamin. In der Regel wird Levodopa zusammen mit einem sogenannten Decarboxylasehemmer wie Carbidopa oder Benserazid verschrieben. Decarboxylasehemmer sorgen dafür, dass Levodopa nicht bereits im Blut, sondern erst im Hirn zu Dopamin umgewandelt wird.
Dopaminagonisten sind Medikamente, die an den Enden der Nervenzellen wirken: Sie aktivieren bestimmte Bindungsstellen und sorgen so dafür, dass die Zellen Dopamin besser aufnehmen können.
Vor allem zu Beginn der medikamentösen Therapie lassen sich die Beschwerden mit L-Dopa oder Dopaminagonisten gut behandeln. Je mehr die Parkinson-Krankheit jedoch voranschreitet, desto weniger wirksam sind die Medikamente. Daher kann es nötig sein, die Dosis im Laufe der Zeit zu erhöhen oder mehrere Medikamente miteinander zu kombinieren. Dies wiederum erhöht allerdings die Wahrscheinlichkeit für Neben- und Wechselwirkungen. Hinzu kommt, dass gegebenenfalls weitere Medikamente nötig sind, um Begleitsymptome wie etwa Depressionen oder Verdauungsprobleme zu behandeln.
Levodopa oder Dopaminagonisten?
Welches Medikament besser wirkt, ist von Person zu Person unterschiedlich und hängt auch von den jeweiligen Beschwerden ab.
L-Dopa ist besser verträglich als Dopaminagonisten. Nach jahrelanger Einnahme kann L-Dopa allerdings zunehmend zu Bewegungsstörungen führen. Dazu zählen zum Beispiel unwillkürliche Muskelzuckungen oder ruckartige Bewegungen. Im Laufe der Therapie nehmen diese Beschwerden meist zu. Daher setzen Ärztinnen und Ärzte L-Dopa vorwiegend bei älteren Patientinnen und Patienten ein. Unter 70-Jährigen wird hingegen oft empfohlen, Parkinson zunächst mit einem Dopaminagonisten zu behandeln.
Ärztinnen und Ärzte müssen im Einzelfall sorgsam abwägen, welche Medikamente zum Einsatz kommen und welche Dosis am besten geeignet ist.
Nebenwirkungen von L-Dopa und Dopaminagonisten
Zu möglichen Nebenwirkungen von L-Dopa zählen
- Übelkeit, Appetitlosigkeit
- Schwindel
- Antriebssteigerung
- Depressionen
- Bewegungsstörungen
- Halluzinationen, Verwirrtheit
Die Nebenwirkungen von Dopaminagonisten fallen bei vielen Betroffenen im Vergleich zu L-Dopa stärker aus. Dazu zählen etwa
- Wassereinlagerungen
- Müdigkeit
- Verstopfung
- Schwindel
- Übelkeit
- Halluzinationen, Verwirrtheit
Grundsätzlich fallen die Nebenwirkungen in höheren Dosen meist stärker aus.
Weitere Medikamente bei Parkinson
Neben L-Dopa und Dopaminagonisten gibt es viele weitere Wirkstoffe und Wirkstoffgruppen, die bei Morbus Parkinson zum Einsatz kommen. Dazu zählen unter anderem
- MAO-B-Hemmer
- Amantadin
- COMT-Hemmer
- Anticholinergika
Monoaminoxidase-B-Hemmer (MAO-B-Hemmer) verhindern, dass Dopamin im Hirn vorschnell abgebaut wird, sodass es länger wirken kann. Sie helfen vor allem bei leichten Symptomen – schreitet Parkinson voran, ist daher in der Regel Levodopa oder ein Dopaminagonist nötig.
Amantadin sorgt dafür, dass die Nervenzellen mehr Dopamin ausschütten. Zudem beeinflusst es den Botenstoff Glutamat, welcher im Rahmen von Parkinson an den gestörten Bewegungsabläufen beteiligt ist.
Sogenannte Catecholamin-O-Methyl-Transferase-Hemmer (COMT-Hemmer) wirken nur gemeinsam mit L-Dopa. Sie hemmen die Aktivität des Enzyms COMT im Blut, welches L-Dopa abbaut. Somit können L-Dopa-Präparate länger wirken.
Sogenannte Anticholinergika können ebenfalls helfen. Durch den Dopaminmangel, der für Morbus Parkinson typisch ist, gerät das Verhältnis zu anderen Botenstoffen im Hirn aus der Balance. So kommt es unter anderem zu einem relativen Überschuss des Botenstoffs Acetylcholin, was die Bewegungsstörungen bei Parkinson begünstigt. Anticholinergika mindern die Aktivität von Acetylcholin. Sie kommen heute aufgrund ihrer Nebenwirkungen nur noch selten zum Einsatz.
Nicht-medikamentöse Behandlung und Hilfsmittel
Neben Medikamenten gibt es eine Reihe nicht-medikamentöser Behandlungsformen, welche die Beschwerden bei Morbus Parkinson lindern können.
Körperliche Aktivität ist bei Morbus Parkinson besonders wichtig, denn im Laufe der Erkrankung nimmt die Muskelkraft durch die eingeschränkte Beweglichkeit ab. Daher sollten Erkrankte regelmäßig Sport treiben und/oder Bewegungsübungen durchführen.
Die Bandbreite der möglichen Aktivitäten ist groß. Geeignet sind zum Beispiel Übungen und Sportarten wie:
- Krafttraining
- Ausdauersport
- Dehnungsübungen
- Gleichgewichtsübungen
- Gehtraining
- Tanzen
- Tai-Chi
Inwieweit diese Tätigkeiten infrage kommen, hängt von den individuellen Beschwerden, dem Stadium der Erkrankung und den persönlichen Vorlieben ab.
In der Physiotherapie können Bewegungsstörungen gezielt behandelt werden. Dabei geht es zum Beispiel darum, die Beweglichkeit oder die Reaktionsfähigkeit zu verbessern. Außerdem lässt sich mithilfe der Physiotherapie einer Versteifung von Gelenken vorbeugen.
Sprachtherapie bei Parkinson
Parkinson wirkt sich zunehmend auf das Sprechen aus. Die Stimme wirkt leiser und monotoner. Die Sprache hört sich verwaschen an. Auch kann es passieren, dass die Erkrankten Probleme haben, die richtigen Worte zu finden. In der Sprachtherapie (Logopädie) werden diese Fähigkeiten gezielt trainiert. Dabei können unter anderem Übungen zur Beweglichkeit der Gesichtsmuskulatur zum Einsatz kommen.
Ergotherapie bei Parkinson: Den Alltag bewältigen lernen
Ergotherapeutinnen und -therapeuten unterstützen die erkrankte Person dabei, so lange wie möglich eigenständig zu bleiben und mit den Beschwerden besser zurechtzukommen. In der Therapie geht es zum Beispiel darum,
- die Wohnung so anzupassen, dass die Person weniger eingeschränkt ist,
- den Arbeitsplatz so anzupassen, dass das Arbeiten leichter fällt,
- Grob- und Feinmotorik zu üben,
- Hilfsmittel zu erproben, etwa spezielles Besteck.
Psychologische Hilfe und Selbsthilfegruppen bei Parkinson
Die Diagnose Parkinson ist oft mit Gefühlen wie Angst, Verzweiflung und Unsicherheit verbunden. Die Erkrankten sind in ihrem Alltag mehr und mehr eingeschränkt, was nicht nur eine hohe körperliche, sondern auch psychische Belastung bedeutet. Zudem kann die Erkrankung selbst zu psychischen Beschwerden wie zum Beispiel Depressionen führen. Nicht zuletzt können die eingesetzten Medikamente das Gefühlsleben beeinflussen.
Daher kann es sinnvoll sein, sich professionelle Unterstützung zu suchen, zum Beispiel in einer Psychotherapie oder in einer Beratungsstelle. In einer Psychotherapie lernen die Erkrankten unter anderem, besser mit den Beschwerden umzugehen.
Für Betroffene und Angehörige kann es entlastend sein, sich in einer Selbsthilfegruppe auszutauschen. Zum einen können sie Tipps im Umgang mit der Erkrankung erhalten. Zum anderen tut es manchen Menschen einfach gut, mit Gleichgesinnten Sorgen und Ängste zu teilen – oder gezielt über etwas anderes zu sprechen.
Adressen von Parkinsongruppen erhalten Sie zum Beispiel bei der Deutschen Parkinson Vereinigung e. V.
Tiefe Hirnstimulation: Hirnschrittmacher bei Parkinson
In bestimmten Fällen kommt zur Behandlung von Morbus Parkinson eine tiefe Hirnstimulation (THS, "Hirnschrittmacher") infrage. Bei diesem Eingriff bekommt die Patientin oder der Patient in einer Klinik ein oder zwei Elektroden ins Hirn eingesetzt, die mit einem Schrittmacher verbunden werden.
Der Schrittmacher wird an einer Stelle unter die Haut implantiert (etwa am Schlüsselbein) und ist über Kabel mit den Elektroden verbunden. Durch regelmäßige elektrische Impulse, die an bestimmte, tiefe Hirnbereiche gesendet werden, sollen die Beschwerden positiv beeinflusst werden. Der genaue Wirkmechanismus der THS ist noch unklar. Um herauszufinden, ob die Elektroden richtig sitzen und wirken, ist die Patientin oder der Patient während der Operation eine Zeit lang bei Bewusstsein.
Für wen kommt die tiefe Hirnstimulation infrage?
Eine tiefe Hirnstimulation sollte nur angewandt werden, wenn die medikamentöse Therapie nicht mehr ausreichend hilft, sodass die Patientin oder der Patient erheblich unter Beschwerden wie Zittern, Bewegungsstörungen und/oder Muskelsteife leidet. Eine weitere Voraussetzung: Der oder die Erkrankte sollte in einer guten körperlichen Verfassung sein und keine schweren Vorerkrankungen haben. Dazu zählen zum Beispiel Herzerkrankungen oder eine Demenz. Daher sind vor dem Eingriff gründliche Untersuchungen notwendig. Eine klare Altersbeschränkung gibt es nicht.
Bei welchen Parkinson-Beschwerden hilft die tiefe Hirnstimulation?
Insbesondere Symptome wie unkontrollierte Bewegungen, Zittern und Muskelsteife können durch die tiefe Hirnstimulation gelindert werden. Andere Beschwerden wie etwa Probleme mit dem Gedächtnis beeinflusst sie hingegen kaum. Die tiefe Hirnstimulation kann Morbus Parkinson weder heilen noch den Verlauf der Erkrankung aufhalten. In der Regel sind weiterhin Medikamente nötig, jedoch häufig in einer geringeren Dosis.
- Hirnschrittmacher: So funktioniert die tiefe Hirnstimulation
Nebenwirkungen der tiefen Hirnstimulation
Jeder operative Eingriff ist mit Risiken und Nebenwirkungen verbunden. Zu möglichen Komplikationen einer THS zählen unter anderem Hirnblutungen (in etwa 2 von 100 Fällen), Entzündungen der Haut oder ein Verrutschen der Elektroden.
Zudem kann die Hirnstimulation die Stimmung und das Verhalten verändern oder verschiedene körperliche Beschwerden hervorrufen. Mögliche Anzeichen sind etwa Stimmungsschwankungen, ein gesteigerter Antrieb, Gleichgewichtsprobleme, Bewegungsstörungen oder vorübergehende Verwirrtheit. Treten solche Symptome auf, kann es helfen, die Taktung des Schrittmachers und/oder die Medikamentengabe zu verändern.
Leben mit Parkinson
Je weiter Morbus Parkinson voranschreitet, desto mehr wirkt sich die Erkrankung auf verschiedene Lebensbereiche aus – etwa auf den Beruf oder auf Sexualität und Partnerschaft.
Nicht nur für die betroffene Personen, auch für die Partnerin oder den Partner ist die Erkrankung mit Veränderungen verbunden. Zum Beispiel muss sie oder er mit den zunehmenden Beschwerden des geliebten Menschen umzugehen lernen. Zudem kann die Diagnose Parkinson das Gleichgewicht beziehungsweise die Rollenverteilung in der Beziehung beeinflussen. Andererseits kann die Erkrankung ein Paar aber möglicherweise auch fester zusammenschweißen.
Parkinson kann die Lust auf Sex verändern. Einerseits können die Medikamente das sexuelle Verlangen stark steigern. Andererseits kann das Bedürfnis nach Sexualität abnehmen, etwa weil die Beschwerden der erkrankten Person zunehmend zu schaffen machen oder weil sie sich nicht mehr attraktiv fühlt. Beide Umstände können eine Partnerschaft belasten.
Hilfsmittel erleichtern den Alltag
Vielen Patientinnen und Patienten fallen alltägliche Tätigkeiten wie Greifen, Schneiden oder Drehen zunehmend schwer. Dann können verschiedene Hilfsmittel helfen. Dazu zählen zum Beispiel:
- spezielles Besteck (Löffel, Gabel, Messer), sodass die Nahrungsaufnahme leichter wird
- Strumpfanzieher
- Bürsten mit besonders dicken Griffen
- Knöpfhilfen
Dürfen Menschen mit Parkinson Auto fahren?
Das kommt darauf an, wie stark die Beeinträchtigungen durch die Erkrankung und die Therapie sind. Beim Autofahren ist eine schnelle Reaktionsfähigkeit Voraussetzung. Wer zu langsam reagiert und zum Beispiel nicht schnell genug bremsen kann, gefährdet sich selbst und die anderen Verkehrsteilnehmer. Nicht zuletzt ist eine gewisse Beweglichkeit erforderlich – etwa, um den Schulterblick auszuüben. Manche Medikamente gegen Parkinson können die Fahrtüchtigkeit herabsetzen.
Zwar gibt es einige technische Hilfsmittel, die Menschen mit Parkinson das Autofahren erleichtern, zum Beispiel eine Automatikschaltung. Im Zweifel gilt jedoch, sich ärztlichen Rat einzuholen. Gegebenenfalls kann es sinnvoll sein, die eigene Fahrtauglichkeit in einer Fahrschule zu testen und in Abständen überprüfen zu lassen.
Verlauf & Lebenserwartung
Morbus Parkinson lässt sich über viele Jahre hinweg meist gut behandeln. Viele Patientinnen und Patienten können mit der richtigen Therapie über lange Zeit ein weitgehend beschwerdefreies Leben führen. Im Frühstadium der Erkrankung sind kaum Einschränkungen vorhanden, und die Erkrankten können in der Regel ihren Alltag ohne fremde Hilfe bewältigen und einer Arbeit nachgehen.
Allerdings schreitet Morbus Parkinson auch mit medikamentöser Therapie weiter voran. Wie schnell und welche Beschwerden dabei im Vordergrund stehen, ist von Person zu Person sehr verschieden. Darüber hinaus lässt sich keine genaue Prognose darüber abgehen, wann genau das Endstadium erreicht sein wird.
Im Endstadium einer Parkinson-Erkrankung sind Patientinnen und Patienten auf fremde Hilfe angewiesen. Wenn sie nicht mehr selbstständig gehen und stehen können, benötigen sie einen Rollstuhl oder sind bettlägerig. Bis sie pflegebedürftig sind, vergehen im Durchschnitt etwa 20 Jahre. Ein Teil der Erkrankten entwickelt im Laufe der Zeit eine Demenz.
Morbus Parkinson: Wie hoch ist die Lebenserwartung?
Menschen mit Morbus Parkinson – also einem Parkinson-Syndrom ohne erkennbare Ursache – haben eine annähernd so hohe Lebenserwartung wie gesunde Menschen. Voraussetzung dafür ist allerdings eine gut eingestellte medikamentöse Therapie und ein aktiver und gesunder Lebensstil.
Bei anderen Formen von Parkinson kann die Lebenserwartung je nach Ursache niedriger sein.
Morbus Parkinson selbst ist nicht tödlich. Allerdings können insbesondere in fortgeschrittenen Stadien Begleiterkrankungen oder -folgen auftreten, die lebensbedrohlich sein können. Dies kann zum Beispiel der Fall sein, wenn eine Person bettlägerig ist und eine Lungenentzündung entwickelt. Auch können Stürze gefährliche Folgen haben.
- Was ist das Parkinson-Syndrom? Online-Informationen der Berufsverbände und Fachgesellschaften für Psychiatrie, Kinder- und Jugendpsychiatrie, Psychotherapie, Psychosomatik, Nervenheilkunde und Neurologie aus Deutschland und der Schweiz: www.neurologen-und-psychiater-im-netz.org (Abrufdatum: 19.11.2021)
- Morbus Parkinson. Online-Informationen des Öffentlichen Gesundheitsportals Österreichs: www.gesundheit.gv.at (Abrufdatum: 19.11.2021)
- Parkinson-Syndrom und Morbus Parkinson. Online-Informationen von AMBOSS: www.amboss.com (Stand: 26.10.2021)
- Parkinson-Syndrom. Online-Informationen des Pschyrembel: www.pschyrembel.de (Stand: September 2021)
- Parkinson. Online-Informationen des Instituts für Qualität und Wirtschaftlichkeit im Gesundheitswesen: www.gesundheitsinformation.de (Stand: 19.6.2019)
- Füeßl, H., Middeke, M.: Duale Reihe Anamnese und klinische Untersuchung. Thieme, Stuttgart 2018
- Hahn, J.: Checkliste Innere Medizin. Thieme, Stuttgart 2018
- Payk, T., Brüne, M.: Checkliste Psychiatrie und Psychotherapie. Thieme, Stuttgart 2017
- Leitlinien der Deutschen Gesellschaft für Neurologie: Idiopathisches Parkinson-Syndrom. AWMF-Leitlinien-Register-Nr. 030/010 (Stand: 1. Januar 2016)
- Grehl, H.: Checkliste Neurologie. Thieme, Stuttgart 2016
- Die Informationen ersetzen keine ärztliche Beratung und dürfen daher nicht zur Selbsttherapie verwendet werden.
Quellen anzeigen