Für diesen Beitrag haben wir alle relevanten Fakten sorgfältig recherchiert. Eine Beeinflussung durch Dritte findet nicht statt.
Zum journalistischen Leitbild von t-online.Risiko Knochenschwund Osteoporose erkennen, behandeln und vorbeugen


Osteoporose schwächt die Knochen. Symptome hierfür treten aber meist erst spät auf. Was die Ursachen für den Knochenschwund sind und welche Therapie hilft.
Osteoporose tritt überwiegend im höheren Lebensalter auf – und deutlich häufiger bei Frauen als bei Männern: In Deutschland sind etwa 5 Millionen Frauen und 1 Million Männer betroffen.
Osteoporose – was ist das? Definition
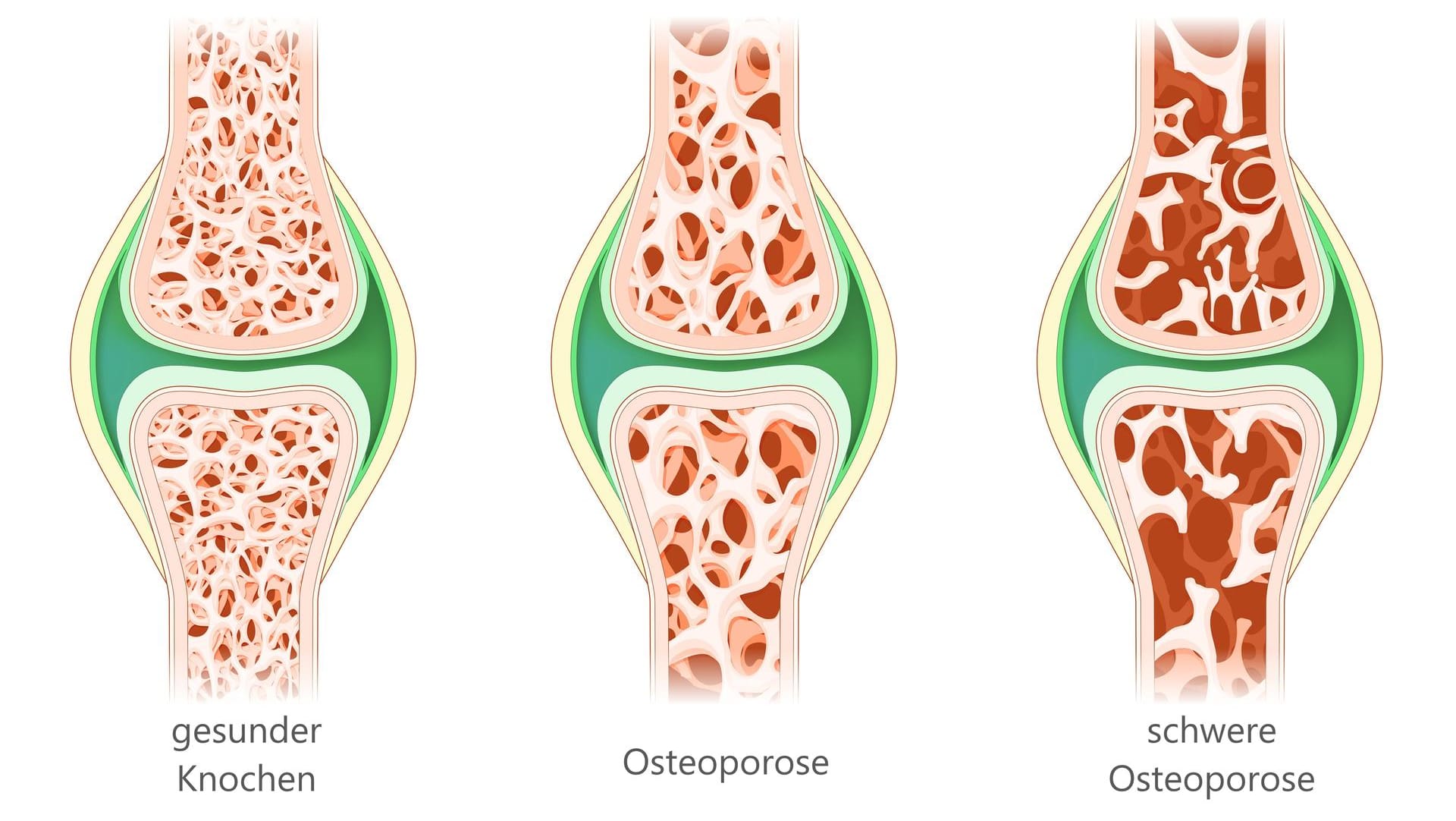
Osteoporose – umgangssprachlich auch Knochenschwund genannt – ist eine systemische Skeletterkrankung, die dazu führt, dass das Skelett weniger stabil ist. Systemisch bedeutet, dass die Knochen des gesamten Skeletts betroffen sind.
Gekennzeichnet ist Osteoporose per Definition durch eine sich verringernde Knochenmasse und einen veränderten Knochenbau: Die Hohlräume im Inneren der Knochen, das ähnlich wie ein Schwamm aufgebaut ist, werden größer – und die Knochendichte nimmt ab. Dieser Knochenschwund betrifft
- sowohl die organischen Bestandteile der Knochen (wie Kollagen)
- als auch deren mineralische Anteile (vor allem Calcium).
Das durch Osteoporose geschwächte Skelett ist oft dauerhaft anfälliger für Verletzungen: In fortgeschritteneren Stadien können schon kleinere Unfälle – wie eigentlich unproblematische Stöße und Stürze – oder selbst Alltagsbelastungen dazu führen, dass an den betroffenen Knochen Risse (Fissuren) oder gar Brüche (Frakturen) entstehen. Besonders häufig kommt es zu Schenkelhals-, Oberarm-, Speichen- und Wirbelkörperfrakturen.
Solange die Knochendichte nur leicht verringert ist, zeigen sich solche Auswirkungen (noch) nicht. In dem Stadium sprechen Fachleute von Osteopenie. Diese kann eine Vorstufe von Osteoporose sein.
Ist Ihr Risiko für Osteoporose erhöht? Hier geht es zum Selbsttest.
Osteoporose: Symptome
Typischerweise bleibt Osteoporose lange unbemerkt. Symptome treten frühestens dann auf, wenn es aufgrund der verminderten Knochendichte zu Knochenbrüchen kommt. Dazu reicht oft schon eine einmalige geringe Belastung, die normalerweise völlig harmlos ist – wie das Heben einer schweren Einkaufstasche, das Abstützen mit der Hand, ein Hustenanfall oder leichtes Stolpern.
Fachleute bezeichnen solche Knochenbrüche bei Osteoporose als Fragilitätsfrakturen (fragil = zerbrechlich). Dabei sind manche Knochen besonders häufig betroffen. Dazu zählen:
- vorderer Teil der Wirbel (Wirbelkörper)
- Oberschenkelknochen nah am Hüftgelenk (Schenkelhals)
- Oberarmknochen (Humerus)
- Speiche (Radius) nah am Handgelenk
- Becken
- Rippen
Gelegentlich macht sich ein Knochenbruch bei Osteoporose durch Schmerzen sofort heftig bemerkbar. Es kommt aber auch vor, dass die Betroffenen zunächst gar nichts von ihren Frakturen mitbekommen. Dann kann die Osteoporose als erste Symptome Veränderungen im Erscheinungsbild verursachen.
Dafür sind hauptsächlich Wirbelsäulenveränderungen verantwortlich. Denn die Wirbelkörper können regelrecht einbrechen, sodass die Wirbelsäule bei Osteoporose langsam in sich zusammensinkt und sich verformt. Typische Symptome hierfür sind:
- verminderte Körpergröße, wobei einige Betroffene infolge der leicht eingesackten Wirbelsäule mehr als zehn Zentimeter kleiner werden
- gebückte Haltung (Witwenbuckel), was durch eine zunehmende Verkrümmung der Brustwirbelsäule nach hinten (Kyphosierung) bedingt ist
- vorgewölbter Bauch (Osteoporose-Bäuchlein) infolge des verkürzten Rumpfs und der stärker verkrümmten Wirbelsäule
- von der Rückenmitte nach außen abwärts verlaufende Hautfalten (Tannenbaumphänomen), die dadurch entstehen, dass die Haut bei Abnahme der Körpergröße nicht mit schrumpft
- im Verhältnis zur Körpergröße überlang wirkende Arme und Beine
- veränderter Gang mit kleineren Schritten und Unsicherheit beim Gehen, da der Körperschwerpunkt nach vorne verlagert ist
Diese körperlichen Veränderungen bei fortgeschrittener Osteoporose ziehen weitere Symptome nach sich. Denn sie können dazu führen, dass Muskeln verhärten, Gelenkkapseln überdehnen, die kleinen Wirbelgelenke übermäßig unter Druck geraten und Knochenhäute verletzt werden. Die möglichen Folgen sind
- chronische Schmerzen (vor allem Rückenschmerzen),
- eine stark eingeschränkte Beweglichkeit bis hin zur Bettlägerigkeit und
- eine verminderte Lebensqualität (besonders bei bestehenden Frakturen).
Osteoporose an sich ist nicht tödlich, aber …
Rund 90 Prozent aller Knochenbrüche im höheren Alter, die eine Behandlung im Krankenhaus erfordern, sind auf Osteoporose zurückzuführen. Das Problem dabei: Bei älteren Menschen heilen Frakturen schlechter und können somit schlimmere Folgen haben als bei jungen Menschen.
Daher ist bei Osteoporose im höheren Alter nach einem Knochenbruch nicht nur das Risiko für weitere Frakturen erhöht, sondern auch das Risiko zu sterben – besonders im ersten Jahr nach einem Bruch. Das gilt vor allem für Frakturen am oberen Ende des Oberschenkelknochens, welches das Hüftgelenk bildet: Ältere Betroffene erholen sich von solch einer Schenkelhalsfraktur oft nicht mehr vollständig. Bei 10 bis 20 Prozent verläuft die Fraktur innerhalb eines Jahres sogar tödlich.
Doch die gute Nachricht lautet: Das Risiko für Knochenbrüche durch Osteoporose lässt sich jederzeit deutlich senken – etwa durch eine medikamentöse Behandlung. Manchmal reicht es auch schon, vermeidbare Risikofaktoren (wie Rauchen oder die Einnahme bestimmter Medikamente) auszuschalten.
Osteoporose: Ursachen
Osteoporose kann ihre Ursachen in einem erhöhten Knochenabbau, einem verringerten Knochenaufbau oder einer Kombination aus beiden Vorgängen haben. Solange der ständige Auf- und Abbau von Knochenmaterial im Gleichgewicht ist, erneuern sich die Knochen nach und nach, ohne dass es zu Knochenschwund kommt:
- Die für den Knochenaufbau zuständigen Zellen heißen Osteoblasten, den Knochenabbau erledigen die sogenannten Osteoklasten.
- Gemeinsam sorgen Osteoblasten und Osteoklasten dafür, dass jeder Knochen sich an seine Beanspruchung anpassen sowie Schäden selbst ausbessern kann.
- Für die Steuerung dieses ständigen Knochenumbaus sind verschiedene Hormone verantwortlich – wie etwa Geschlechts-, Wachstums- und Schilddrüsenhormone.
Wenn sich mehr Knochen ab- als aufbaut, kann das mit der Zeit Osteoporose verursachen. Dass mit steigendem Alter Knochenmasse verloren geht, ist allerdings erst einmal ganz normal:
- Die Knochendichte nimmt bei jedem Menschen zunächst stetig zu.
- Im Alter von rund 25 bis 30 Jahren erreicht sie ihren Höchstwert.
- Dieser ist bei Frauen allgemein niedriger als bei Männern.
- Danach nimmt die Knochendichte allmählich wieder ab.
- Bei Frauen beschleunigt sich der Knochenabbau mit Beginn der Wechseljahre.
Nur wenn die Knochendichte durch den Verlust an Knochenmasse unter einen bestimmten Wert sinkt, liegt Osteoporose vor. Je nach Ursachen unterscheiden Fachleute dabei primäre und sekundäre Formen von Knochenschwund:
- Eine primäre Osteoporose entsteht von allein, ohne dass andere Ursachen als der normale Alterungsprozess feststellbar sind.
- Eine sekundäre Osteoporose ist die Folge einer anderen Krankheit oder einer Behandlung mit bestimmten Medikamenten.
Primäre Osteoporose
Die meisten Menschen mit Osteoporose haben die primäre Form. Wichtigste Ursachen hierfür sind das Alter und die hormonellen Veränderungen bei Frauen in den Wechseljahren. Fachleute bezeichnen diese Typen von Knochenschwund entsprechend als
- postmenopausale Osteoporose ("postmenopausal" heißt: nach der Menopause, also nach der letzten Regelblutung) und
- senile Osteoporose ("senil" bedeutet hier: im hohen Lebensalter auftretend).
Im höheren Lebensalter bekommen deutlich mehr Frauen als Männer Osteoporose. Zwei Ursachen sind dafür besonders entscheidend: Erstens haben Frauen generell eine niedrigere Knochenmasse als Männer. Zweitens verstärkt sich dieser Unterschied in den Wechseljahren zusätzlich:
- Das weibliche Geschlechtshormon Östrogen hemmt die Aktivität der knochenabbauenden Osteoklasten.
- Mit Einsetzen der Wechseljahre sinkt der Östrogenspiegel allmählich, sodass der hemmende Einfluss auf die Osteoklasten nachlässt.
Bei Frauen vor den Wechseljahren sind die Knochen also durch das Östrogen geschützt. In den Wechseljahren kommt es hingegen zu einem beschleunigten Knochenabbau. Rund 30 Prozent der betroffenen Frauen entwickeln dadurch eine postmenopausale Osteoporose, die Probleme verursacht.
Im Vergleich dazu entwickelt sich die senile Osteoporose schleichender. Ursache für den altersbedingten Verlust von Knochenmasse ist, dass die Aktivität der knochenaufbauenden Osteoblasten mit zunehmendem Lebensalter immer weiter abnimmt.
Selten tritt eine primäre Osteoporose auch ohne erkennbare Ursachen (idiopathisch) bereits zwischen dem 30. und 50. Lebensjahr auf. Betroffen sind überwiegend rauchende Männer. Sehr selten setzt der idiopathische primäre Knochenschwund sogar schon zwischen dem 8. und 14. Lebensjahr ein. Dann stoppt er wenige Jahre nach der Pubertät von selbst wieder.
Sekundäre Osteoporose
Etwa jede zehnte Osteoporose hat sekundäre Ursachen, ist also durch eine andere Erkrankung oder deren medikamentöse Behandlung entstanden. Unter den Medikamenten kann vor allem Kortison – je nach Dosis – nachweislich die Knochendichte vermindern. Weitere Medikamente, die bei längerer Anwendung Knochenschwund verursachen können, sind zum Beispiel:
- Protonenpumpenhemmer (Mittel, die die Bildung von Magensäure unterdrücken)
- kortisonhaltige Mittel zum Inhalieren (etwa bei Asthma oder COPD)
- SSRI (Mittel gegen Depressionen)
- Aromatasehemmer (etwa zur Hormontherapie bei Brustkrebs)
Unter den Erkrankungen können erwiesenermaßen hormonelle Störungen den Knochenstoffwechsel beeinflussen – und so eine sekundäre Osteoporose verursachen. Dazu zählen:
- durch hormonbildende Tumoren verursachtes (endogenes) Cushing-Syndrom
- Mangel an Geschlechtshormonen durch Funktionsstörung der Hoden oder Eierstöcke (Hypogonadismus)
- vorzeitiger Beginn der Wechseljahre (Klimakterium praecox)
- Überfunktion der Nebenschilddrüsen (primärer Hyperparathyreoidismus)
- Mangel an Wachstumshormonen bei Unterfunktion der Hirnanhangdrüse (Hypophyseninsuffizienz)
- Überfunktion der Schilddrüse (Hyperthyreose)
- Diabetes mellitus ("Zuckerkrankheit")
Zudem können Essstörungen hinter einer sekundären Osteoporose stecken. Ursache kann hier etwa starkes Untergewicht sein, da hierdurch der Östrogenspiegel sinkt: Dann kommt es – ähnlich wie in den Wechseljahren – zu einem vermehrten Knochenabbau. Aber auch Mangelerscheinungen, die bei Essstörungen häufig auftreten, können Knochenschwund begünstigen – wie etwa Calciummangel.
Daneben gibt es viele weitere Erkrankungen, die oft mit Osteoporose verbunden sind. Dazu gehören:
- rheumatologische Erkrankungen (wie rheumatoide Arthritis, Morbus Bechterew oder systemischer Lupus erythematodes)
- Magen-Darm-Erkrankungen (etwa Zöliakie oder chronisch entzündliche Darmerkrankungen wie Morbus Crohn)
- Erkrankungen des Nervensystems (beispielsweise Epilepsie, Schizophrenie, Schlaganfall, Alzheimer oder Parkinson)
- andere Erkrankungen (zum Beispiel Herzschwäche, COPD oder alkoholische Lebererkrankung)
Risikofaktoren
Darüber hinaus gibt es viele allgemeine Faktoren, die eine sekundäre Osteoporose und dadurch bedingte Knochenbrüche mit verursachen können. Ein wichtiger Risikofaktor ist das gehäufte Vorkommen in der Familie: Besonders wenn ein Elternteil einer betroffenen Person bereits eine Schenkelhalsfraktur hatte, spricht das dafür, dass die Osteoporose vererbbar ist. Weitere Risikofaktoren sind:
- geringes Körpergewicht (BMI < 20)
- vorangegangene Knochenbrüche
- Vitamin-D-Mangel (etwa durch fehlendes Tageslicht)
- Calciummangel
- Bewegungsmangel (auch erkrankungsbedingt, etwa bei Parkinson oder nach Schlaganfall)
- Rauchen
- starker Alkoholkonsum
- erhöhte Neigung zu Stürzen ohne äußere Gründe
- verminderte Kraft (lässt sich etwa an der Greifkraft der Hände messen)
Osteoporose: Diagnose
Bei Verdacht auf Osteoporose besteht der erste Schritt zur Diagnose in einem Gespräch: Dabei fragt die Ärztin oder der Arzt nach möglichen Risikofaktoren für Knochenschwund sowie nach bestehenden Beschwerden und Beeinträchtigungen.
Es folgt eine körperliche Untersuchung: Dabei können sich bereits deutlichere Anzeichen für Knochenschwund zeigen – wie etwa eine verringerte Körpergröße, tannenbaumähnlich verlaufende Falten am Rücken oder ein verformter Rücken. Zudem sind bei Verdacht auf Osteoporose Tests zur Erfassung von Beweglichkeit, Kraft und Gleichgewicht sinnvoll: Damit lässt sich feststellen, ob das Sturzrisiko erhöht ist.
Manchmal erfolgt eine Blutuntersuchung, um Risikofaktoren (wie den Calciumspiegel) zu bestimmen und andere Krankheiten auszuschließen, die als Ursache für Osteoporose infrage kommen. Zur Diagnose von Wirbelkörperfrakturen und sonstigen Knochenbrüchen bietet sich zudem eine Röntgenuntersuchung an.
Wichtigster Bestandteil der Osteoporose-Diagnostik ist die Knochendichtemessung: Das ist eine strahlungsarme Röntgenuntersuchung, die dazu dient, die Knochenfestigkeit zu bestimmen. Üblicherweise findet die Messung an der Lendenwirbelsäule und/oder am Oberschenkelknochen statt.
Das Ergebnis der Knochendichtemessung wird als T-Wert (englisch: T-Score) angegeben. Ein T-Wert von 0 entspricht dem Mittelwert der Knochendichte junger und gesunder 30-jähriger Menschen. Der ermittelte Wert zeigt, wie stark die Knochendichte der untersuchten Person hiervon abweicht:
- T-Wert von 0 bis -1 = normale Knochendichte
- T-Wert von weniger als -1 bis -2,5 = leicht verringerte Knochendichte (Osteopenie)
- T-Wert von weniger als -2,5 = Osteoporose
Wann wird die Knochendichtemessung von der Krankenkasse bezahlt?
Personen, bei denen eine Ärztin oder ein Arzt Osteoporose diagnostiziert hat, haben alle fünf Jahre Anspruch auf eine Knochendichtemessung. Das heißt: Die gesetzlichen Krankenkassen tragen die Kosten. In medizinisch begründeten Ausnahmefällen zahlen die Kassen die Untersuchung auch öfter.
Auch wenn das Risiko für Osteoporose erhöht ist (etwa aufgrund des Alters), besteht ein Anrecht auf die Knochendichtemessung als Kassenleistung. Die medizinischen Fachgesellschaften empfehlen die Untersuchung allgemein für Frauen ab dem 70. Lebensjahr und für Männer ab dem 80. Lebensjahr.
Wer jedoch weder Anzeichen noch ein erhöhtes Risiko für Osteoporose hat, aber trotzdem eine Knochendichtemessung als Früherkennung wünscht, muss die Kosten hierfür selbst übernehmen: In solchen Fällen bezahlt die Krankenkasse die Untersuchung nicht.
Wichtiger Hinweis
Als Anlaufstellen für eine Knochendichtemessung wegen einer (möglichen) Osteoporose eignen sich beispielsweise fachärztliche Praxen für Orthopädie oder Radiologie. Am besten erkundigen Sie sich in der Praxis Ihrer Wahl schon vor der Terminvereinbarung, ob diese auch über eine Genehmigung verfügt, die Messung als Kassenleistung zu erbringen und abzurechnen.
Osteoporose: Therapie
Bei Osteoporose zielt die Therapie vor allem darauf ab, (weitere) Knochenbrüche zu verhindern. Im Einzelnen bedeutet das:
- Stürze vermeiden, da diese der größte Risikofaktor für Brüche (vor allem am Hüftknochen) sind
- den weiteren Abbau von Knochenmasse bremsen und deren Aufbau fördern
Außerdem soll die Behandlung die Beweglichkeit verbessern oder zumindest erhalten und Schmerzen lindern. Durch all diese Maßnahmen ist Osteoporose zwar nicht heilbar. Die Therapie kann aber das Fortschreiten der Erkrankung verhindern, die Lebensqualität verbessern und die Lebenserwartung erhöhen.
Für jeden Menschen mit Osteoporose ist zur Therapie körperliche Aktivität sinnvoll. Denn wer sich regelmäßig bewegt und gegebenenfalls spezielle Übungen ausführt, verbessert die Muskelkraft, Koordination und Trittsicherheit.
Dabei ist es wichtig, dass die Aktivität den Knochenaufbau möglichst intensiv anregt und dass das Training individuell an den körperlichen Zustand der Betroffenen angepasst ist. Menschen mit Osteoporose lassen sich daher am besten physiotherapeutisch oder ärztlich dazu beraten, welcher Sport gut für sie ist.
Gut zu wissen
Um den Knochenaufbau zu fördern, eignen sich vor allem Aktivitäten, bei denen der Körper sein eigenes Gewicht tragen muss. Dazu gehören zum Beispiel Treppensteigen, Wandern, schnelles Gehen (Walking), Joggen, Gymnastik, Tanzen und Krafttraining, nicht aber Schwimmen und Radfahren.
Selbst wenn die Knochendichte sehr gering ist oder Osteoporose schon zu einem Knochenbruch geführt hat, ist zur Therapie regelmäßige Bewegung wichtig. Dann können etwa maßgeschneiderte physiotherapeutische Übungen und Rehabilitationssport das Sturzrisiko verringern sowie nach einem Knochenbruch die Bewegungsfähigkeit erhalten oder wiederherstellen.
Um Stürzen vorzubeugen, eignet sich auch Gleichgewichtstraining unter Anleitung – etwa Yoga oder Pilates. Zudem kann die Teilnahme an einer Selbsthilfegruppe bei Osteoporose hilfreich sein: Sie soll dabei unterstützen, Vermeidungsverhalten entgegenzuwirken und die körperliche Aktivität und Selbstständigkeit so gut wie möglich zu erhalten.
Daneben sind sonstige Risikofaktoren für Stürze möglichst auszuschalten. Ein erhöhtes Sturzrisiko geht beispielsweise von bestimmten Medikamenten aus. Dazu zählen Antidepressiva, Neuroleptika, Benzodiazepine, Beruhigungs- und Schlafmittel oder Blutdrucksenker. Darum ist es bei Osteoporose wichtig, die Therapie mit solchen Medikamenten zu überprüfen und gegebenenfalls umzustellen.
Eine schlecht angepasste Sehhilfe, bislang unentdeckte Augenerkrankungen (wie grauer oder grüner Star) oder sonstige Augenprobleme können ebenfalls schnell zu Stürzen führen. Menschen mit Osteoporose sollten sich daher augenärztlich untersuchen und ihre Sehstärke überprüfen lassen.
Überdies sind bei Osteoporose mögliche Stolperfallen in der häuslichen Umgebung – wie Teppiche – unbedingt zu entfernen. Wenn jemand unsicher auf den Beinen ist, kommen auch Hilfsmittel in Betracht: zum Beispiel eine Gehstütze, ein Rollator, ein Duschsitz sowie Handgriffe und Handläufe.
Ein weiterer wesentlicher Bestandteil der Osteoporose-Therapie ist die ausreichende Zufuhr von Calcium und Vitamin D: Fachleute empfehlen täglich 1.000 Milligramm Calcium und 800 bis 1.000 Internationale Einheiten (IE) Vitamin D. Wem dies auf natürlichem Weg nicht gelingt, kann auf Nahrungsergänzungsmittel zurückgreifen.
Gut zu wissen
Ohne körperliche Aktivität ist die Einnahme von Calcium und Vitamin D3
Gegen Schmerzen infolge von Osteoporose können Schmerzmittel (Analgetika) helfen. Die Therapie sollte aber wegen möglicher Nebenwirkungen zeitlich begrenzt sein. Am besten besprechen Betroffene die Schmerzbehandlung mit ihrer Ärztin oder ihrem Arzt.
Osteoporose-Medikamente
Je nach individuellem Risiko für Knochenbrüche können gegen Osteoporose Medikamente zum Einsatz kommen, welche die Knochenqualität bessern sollen. Für die Therapie eignen sich beispielsweise Bisphosphonate: Diese Mittel hemmen erwiesenermaßen den Knochenabbau und senken so das Risiko für Knochenbrüche deutlich.
Die Medikamente sind als Tabletten oder in flüssiger Form (als Infusion) verfügbar. Infusionen werden über eine Vene verabreicht. Die meisten Menschen, die wegen Osteoporose eine Therapie mit Bisphosphonaten erhalten, nehmen Tabletten.
Gut zu wissen
Damit die Bisphosphonat-Tabletten optimal wirken und nicht die Schleimhaut in Mund und Speiseröhre schädigen, ist Folgendes zu beachten: Tabletten immer morgens nach dem Aufstehen einnehmen – in aufrechter Körperhaltung, auf nüchternen Magen und mit viel Leitungswasser (200 ml, kein stark calciumhaltiges Mineralwasser). Tabletten nicht zerkauen, zerdrücken oder im Mund auflösen lassen. Nach der Einnahme mindestens 30 Minuten lang nicht hinlegen. Mindestens genauso lange nichts essen, nichts trinken (außer Leitungswasser) und kein anderes Medikament einnehmen.
Vor Beginn jeder medikamentösen Osteoporose-Therapie muss sichergestellt sein, dass der Körper ausreichend mit Calcium und Vitamin D versorgt ist. Zudem sind – je nach eingesetztem Medikament – vor und während der Behandlung regelmäßige zahnärztliche Kontrollen ratsam. Nach spätestens drei bis fünf Jahren Dauer sollten Nutzen und Risiko der Behandlung überprüft werden.
Osteoporose: Ernährung
Bei Osteoporose spielt die Ernährung eine entscheidende Rolle: Wer hier ein paar Dinge beachtet, kann sowohl einer bereits verminderten Knochendichte entgegenwirken als auch Knochenschwund vorbeugen. Wichtig ist dabei vor allem, dass die Nahrung
- ausreichend Energie bzw. Kalorien liefert: Untergewicht erhöht das Risiko für Osteoporose. Darum sollte der Body-Mass-Index (BMI) immer bei 20 oder darüber liegen. Übergewicht ist allerdings ebenfalls zu vermeiden.
- genug Calcium – und gegebenenfalls auch möglichst viel Vitamin D – für den Knochenaufbau enthält: Der Mineralstoff Calcium ist ein wichtiger Knochenbaustoff. Vitamin D hilft den Knochen, Calcium aufzunehmen.
Sie kennen Ihren BMI oder den Ihrer Kinder nicht? Hier geht es zum BMI-Rechner für Erwachsene – und hier zum BMI-Rechner für Kinder und Jugendliche.
Calcium
Zur Behandlung oder Vermeidung von Osteoporose sollte die Ernährung möglichst calciumreich sein. Fachleute empfehlen Erwachsenen allgemein, täglich 1.000 Milligramm (mg) des Mineralstoffs zu sich zu nehmen, um den Knochenaufbau zu fördern und den Knochenabbau im Alter gering zu halten. Helfen können dabei folgende Tipps:
- Täglich drei Portionen Milch oder Milchprodukte zu sich nehmen (fettarme Produkte bevorzugen). Gute Calciumlieferanten sind – neben Milch – Joghurt, Buttermilch und viele Sorten Käse wie Emmentaler, Parmesan, Gouda, Brie, Mozzarella und Camembert.
- Bei vegetarischer oder veganer Ernährung auf Milchersatzprodukte (wie Hafermilch oder Sojamilch) zurückgreifen, die mit Calcium angereichert sind.
- Möglichst oft grüne Gemüsesorten essen, in denen ebenfalls viel Calcium steckt – zum Beispiel Grünkohl, Broccoli und Rucola.
- Calciumreiches Mineralwasser trinken. Mineralwasser darf als calciumreich ausgewiesen sein, wenn es mehr als 150 mg Calcium pro Liter enthält (der Calciumgehalt steht auf dem Etikett).
- Bei Fruchtsäften mit Calcium angereicherte Produkte bevorzugen und öfter ein Glas Fruchtsaftschorle trinken (empfohlenes Mischungsverhältnis zwischen Saft und Wasser = 1:2).
- Am späteren Abend eine kleine calciumreiche Spätmahlzeit zu sich nehmen, um den nächtlichen Knochenabbau abzumildern (geeignet ist dazu etwa ein fettarmer Naturjoghurt).
Grundsätzlich lässt sich der Calciumbedarf in jedem Alter allein durch die Ernährung decken. Wer Osteoporose oder ein erhöhtes Risiko hierfür hat und/oder über die Ernährung womöglich nicht genug Calcium aufnimmt, sollte ergänzend ein Calciumpräparat einnehmen – laut Fachempfehlung aber in einer Dosis von höchstens 500 Milligramm Calcium pro Tag.
Bei spezieller medikamentöser Behandlung von Osteoporose – beispielsweise mit Bisphosphonaten – raten Fachleute allerdings immer dazu, die Ernährung durch Calciumpräparate zu ergänzen: Denn dann ist es besonders wichtig, dass die Zufuhr von insgesamt mindestens 1.000 Milligramm Calcium täglich sichergestellt ist.
Vitamin D
Neben calciumreicher Ernährung ist es bei Osteoporose auch wichtig, ausreichend mit Vitamin D versorgt zu sein. Denn ohne dieses Vitamin kann Calcium seine Aufgaben im Körper nicht gut erfüllen. Vitamin D ist vor allem unerlässlich für
- die Aufnahme von Calcium aus dem Darm,
- die Steuerung des Calciumstoffwechsels und
- den Einbau von Calcium in den Knochen.
Zudem führt ein Vitamin-D-Mangel zu einem verminderten Muskelkraft, was wiederum das Risiko für Stürze erhöht. Dann kommt es gerade bei Osteoporose schnell zu Knochenbrüchen. Die Ernährung kann dazu beitragen, das zu vermeiden. Es gibt allerdings nur wenige – meist tierische – Lebensmittel, die einen nennenswerten Vitamin-D-Gehalt haben. Dazu gehören:
- Meeresfische (wie Hering, Lachs, Makrele, Heilbutt, Thunfisch)
- Eigelb
- Butter
- Leber
- Pilze (etwa Pfifferlinge, Steinpilze, Morcheln, Champignons)
- mit Vitamin D angereicherte Margarine
Bis etwa zum 60. Lebensjahr spielt die Ernährung für die Vitamin-D-Versorgung insgesamt eine eher geringe Rolle: Normalerweise bildet der Körper das benötigte Vitamin D größtenteils selbst – vorausgesetzt, die Haut bekommt genug Sonnenlicht ab. Mit zunehmendem Alter sinkt die körpereigene Bildung von Vitamin D jedoch deutlich.
Wer also bereits älter ist und/oder ein hohes Sturz- oder Frakturrisiko hat, sollte zum Schutz vor Knochenbrüchen durch Osteoporose die Ernährung mit einem Vitamin-D-Präparat ergänzen. Gleiches gilt für Menschen, die gegen Knochenschwund spezielle Medikamente erhalten. Fachleute empfehlen in diesen Fällen, täglich 800 bis 1.000 Internationale Einheiten (IE) Vitamin D3 zu sich nehmen.
Welche Lebensmittel bei Osteoporose meiden?
Vor allem pflanzliche Lebensmittel können Stoffe enthalten, die die Aufnahme von Calcium aus dem Darm behindern – wie etwa Gerbstoffe, Phytate und Oxalsäure. Gerade bei Osteoporose können solche Lebensmittel daher manchmal problematisch sein. Dazu zählen etwa:
- schwarzer Tee (Gerbstoffe)
- Kaffee (Gerbstoffe)
- Hülsenfrüchte (Phytate)
- Kleie und somit auch (Vollkorn-)Getreideprodukte (Phytate)
- Rhabarber (Oxalsäure)
- Spinat (Oxalsäure)
- Schokolade (Oxalsäure)
Menschen mit Osteoporose müssen solche Lebensmittel aber nicht völlig meiden – zumal sich der Gehalt an Oxalsäure und Phytaten in Gemüse durch die richtige Zubereitung deutlich verringern lässt: etwa durch Schälen, Blanchieren, Einweichen und/oder Keimen. In manchen Fällen kann ein Verzicht jedoch ratsam sein, wenn man zeitgleich eine calciumreiche Mahlzeit essen oder ein Calciumpräparat einnehmen möchte.
Auch ein hoher Alkoholkonsum kann sich negativ auf die Knochen auswirken – und erhöht zudem das Risiko zu stürzen. Darum ist es bei Osteoporose ratsam, Alkohol nur in Maßen zu trinken.
Osteoporose: Vorbeugen
Osteoporose vorbeugen heißt vor allem: auf einen Lebensstil achten, der gesund für die Knochen ist. Dabei kommt es besonders auf die richtige Ernährung und regelmäßige körperliche Aktivität an. Im Idealfall beginnt die Osteoporose-Prophylaxe schon im Kindesalter. Denn die Zeit, die zum optimalen Knochenaufbau bleibt, ist begrenzt.
Bereits im jungen Erwachsenenalter erreicht die Knochendichte ihren Höchstwert. Je höher der Wert dann ist, desto besser sind die Voraussetzungen, um Osteoporose erfolgreich vorbeugen zu können. Ab dann gilt es, den beschleunigten Knochenabbau zu vermindern.
Gut zu wissen
Das heißt aber nicht, dass es in höherem Alter sinnlos ist, Osteoporose vorbeugen zu wollen. So haben etwa Studien an Frauen nach den Wechseljahren gezeigt: Zusätzliches Training neben den normalen Alltagsaktivitäten – am besten mindestens dreimal pro Woche für 45 Minuten – kann die Knochen nachweislich stärken.
Regelmäßige Bewegung ist unverzichtbar für die Osteoporose-Prophylaxe, da sie den Knochenaufbau fördert. Das trifft vor allem auf Aktivitäten zu, bei denen der Körper sein eigenes Gewicht trägt. Wer Kraft, Gleichgewicht und Koordination trainiert, senkt zudem das Risiko für Stürze. Einige empfehlenswerte Aktivitäten – wie etwa Walking – lassen sich oft noch bis ins hohe Alter ausüben.
Sich knochengesund zu ernähren bedeutet in erster Linie, möglichst lebenslang Untergewicht zu vermeiden und genug Calcium zu sich zu nehmen. Damit Letzteres optimal wirken kann, braucht der Körper aber auch Vitamin D. Da er das Vitamin mithilfe von Sonnenlicht größtenteils selbst bildet, ist es zur Vorbeugung von Osteoporose ratsam, sich regelmäßig im Freien aufzuhalten: jeden Tag für etwa 30 Minuten mit unbedeckten Händen und Kopf.
Wer Osteoporose vorbeugen möchte, sollte zudem aufs Rauchen und auf übermäßigen Alkoholkonsum verzichten. Denn beides erhöht das Risiko für Knochenschwund und Knochenbrüche.
- Online-Informationen der Deutschen Gesellschaft für Ernährung (DGE) e. V.: www.dge.de (Abrufdatum: 28.3.2022)
- Osteoporose. Online-Informationen von AMBOSS: www.amboss.com (Stand: 1.3.2022)
- Knochendichtemessung: Wann zahlt die Kasse? Online-Informationen der Verbraucherzentrale: www.verbraucherzentrale.de (Stand: 25.2.2022)
- Herold, G. (Hrsg.): Innere Medizin 2022. Eigenverlag, Köln 2021
- Gesunde calciumreiche Lebensmittel: So decken Sie Ihren Calciumbedarf. Online-Informationen von ProVeg e. V.: proveg.com (Stand: 12.8.2021)
- Osteoporose. Online-Informationen von Deximed: www.deximed.de (Stand: 25.5.2021)
- Osteoporose. Online-Informationen des Pschyrembel: www.pschyrembel.de (Stand: April 2020)
- Osteoporose. Online-Informationen des Instituts für Qualität und Wirtschaftlichkeit im Gesundheitswesen (IQWiG): www.gesundheitsinformation.de (Stand: 4.10.2018)
- Osteoporose. Online-Informationen des öffentlichen Gesundheitsportals Österreichs: www.gesundheit.gv.at (Stand: 5.2.2018)
- Leitlinie des Dachverbands Osteologie e. V.: Prophylaxe, Diagnostik und Therapie der Osteoporose. AWMF-Leitlinien-Register Nr. 183/001 (Stand: 31.12.2017)
- Biesalski, H., et al.: Ernährungsmedizin. Thieme, Stuttgart 2017
- Baum, E., Peters, K. M.: The Diagnosis and Treatment of Primary Osteoporosis According to Current Guidelines . Deutsches Ärzteblatt International, Vol. 105, Iss. 33, pp. 573-582 (15.8.2008)
- Die Informationen ersetzen keine ärztliche Beratung und dürfen daher nicht zur Selbsttherapie verwendet werden.
Quellen anzeigen