Herzdiagnostik Darum ist beim WPW-Syndrom ein EKG so wichtig

Für diesen Beitrag haben wir alle relevanten Fakten sorgfältig recherchiert. Eine Beeinflussung durch Dritte findet nicht statt.
Zum journalistischen Leitbild von t-online.

Ob hinter plötzlichem Herzrasen das WPW-Syndrom steckt, kann ein EKG zeigen. Lesen Sie, wie die Untersuchung funktioniert und was die Herzkurven verraten.
Menschen mit Wolff-Parkinson-White-Syndrom – kurz: WPW-Syndrom – können jederzeit scheinbar grundlos Herzrasen bekommen. Typischerweise beginnen und enden diese Anfälle plötzlich. Sie sind häufig selbst ohne Gegenmaßnahmen schon nach wenigen Minuten wieder vorbei, können aber auch stundenlang andauern.
Mehr erfahren
Welche Symptome das Herzrasen beim WPW-Syndrom auslösen kann und wie es sich stoppen lässt, können Sie hier nachlesen.
Herzrasen wirkt oft beängstigend. Beim WPW-Syndrom ist es aber eigentlich nicht akut lebensbedrohlich. Dennoch kann es unter bestimmten Umständen zu ernsten Problemen führen – bis hin zum plötzlichen Herztod. Daher ist es ratsam, scheinbar grundloses Herzrasen immer ärztlich abklären zu lassen.
Der wichtigste Schritt zur Diagnose besteht darin, die elektrische Herzaktivität zu messen. Diese Untersuchung heißt Elektrokardiografie, ihr als Kurve dargestelltes Messergebnis heißt Elektrokardiogramm – kurz: EKG. Beim WPW-Syndrom kann das EKG helfen,
- die genaue Ursache für das Herzrasen einzugrenzen und
- das Risiko für einen plötzlichen Herztod einzuschätzen.
Mehr erfahren
Was ein EKG über das Herz verrät und wie die Untersuchung abläuft, können Sie hier nachlesen.
Darum sehen beim WPW-Syndrom die EKG-Linien anders aus als normal
Ein normal schlagendes Herz ergibt im EKG eine ganz typische Linie mit immer wiederkehrenden Wellen und Zacken. Bei Menschen mit WPW-Syndrom sind die EKG-Linien jedoch zumindest zeitweise deutlich verändert. Der Grund hierfür ist eine Störung der Erregungsleitung im Herz:
- Um Blut durch den Körper zu pumpen, muss der Herzmuskel sich immer wieder zusammenziehen und erschlaffen – erst in den Vorhöfen, dann in den Kammern.
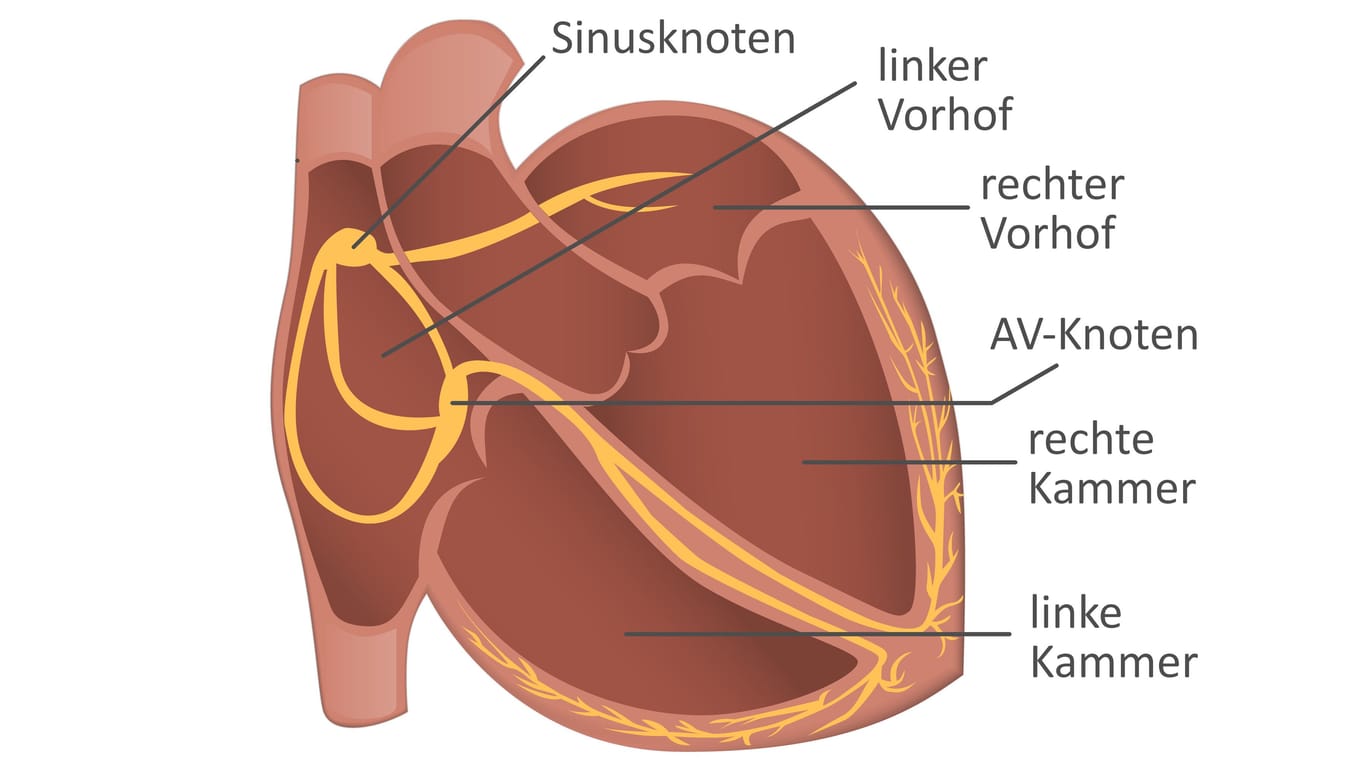
- Ausgelöst werden diese Kontraktionen durch elektrische Impulse, die sich – vom Sinusknoten kommend – im Herz ausbreiten und die Muskelzellen erregen.
- Diese Herzströme lassen sich mithilfe von Elektroden auf der Haut messen und im EKG darstellen.
- Normalerweise leitet nur der AV-Knoten, der ungefähr in der Herzmitte liegt, die elektrischen Impulse von den Vorhöfen in die Kammern.
- Doch beim WPW-Syndrom besitzt das Herz mindestens eine weitere Verbindung zwischen Vorhof und Kammer, die eine Art Kurzschluss bildet.
- Diese zusätzliche Leitungsbahn kann elektrische Impulse oft schneller als der AV-Knoten in eine oder beide Richtungen weiterleiten.
Typisch für das WPW-Syndrom ist eine bestimmte Form von Herzrasen: die AV-Reentry-Tachykardie (reentry = Wiedereintritt, Tachykardie = Herzrasen). Sie entsteht durch eine kreisende Erregung zwischen Vorhof und Kammer. Dazu kommt es, wenn unter bestimmten Umständen – zum Beispiel bei einem zusätzlichen Herzschlag (Fachbegriff: Extrasystole) – ein elektrischer Impuls
- über die zusätzliche Leitungsbahn rasch von der Kammer zurück in den Vorhof gelangt und
- den Herzmuskel im Vorhof erneut – also verfrüht – erregt,
- über den AV-Knoten wieder in die Kammer gelangt und
- den Herzmuskel in der Kammer ebenfalls verfrüht erregt.
So zeigt sich das anfallartige Herzrasen beim WPW-Syndrom im EKG
An EKG-Linien lässt sich vor allem ablesen, wie oft und wie regelmäßig das Herz schlägt. So auch während eines Anfalls von Herzrasen beim WPW-Syndrom: Das EKG zeigt dann eine meist regelmäßige, aber stark beschleunigte Herzfrequenz mit etwa 150 bis zu 250 Schlägen pro Minute.
Bevor diese schnelle Herzrhythmusstörung beim WPW-Syndrom einsetzt, kann im EKG außerdem ein zusätzlicher Herzschlag zu erkennen sein: eine sogenannte Extrasystole. Für gewöhnlich beginnt und endet das Herzrasen ganz plötzlich, was Fachleute als On-off-Phänomen bezeichnen.
Herzrasen beim WPW-Syndrom im EKG erfassen – gar nicht so einfach
Die Chance, das Herzrasen beim WPW-Syndrom in einem Ruhe- oder Belastungs-EKG aufzuzeichnen, ist allerdings eher gering. Denn die Anfälle sind unberechenbar und können auch über längere Zeit ausbleiben. Daher ist häufig ein Langzeit-EKG sinnvoll – also eine Aufzeichnung der Herzaktivität über einen längeren Zeitraum (meist über 24 bis 48 Stunden).
Macht sich das WPW-Syndrom nur selten bemerkbar, reicht mitunter auch ein Langzeit-EKG nicht aus, um das Herzrasen zu erfassen. Dann kann womöglich ein Ereignis-Rekorder (bzw. Event-Recorder) weiterhelfen: Mit diesem speziellen Aufnahmegerät lässt sich die Herzaktivität über Wochen bis Monate überwachen und bei Unregelmäßigkeiten aufzeichnen – entweder automatisch oder von den Untersuchten selbst gesteuert.
WPW-Syndrom oft auch im normalen Herzrhythmus im EKG erkennbar
Bei den meisten Menschen mit WPW-Syndrom weicht die EKG-Linie auch im normalen Herzrhythmus vom normalen Verlauf ab. Die Hinweise auf ein solches offenes WPW-Syndrom kann aber nur erkennen, wer weiß, wie das typische EKG-Muster eines Herzschlags im normalen Herzrhythmus aussieht:
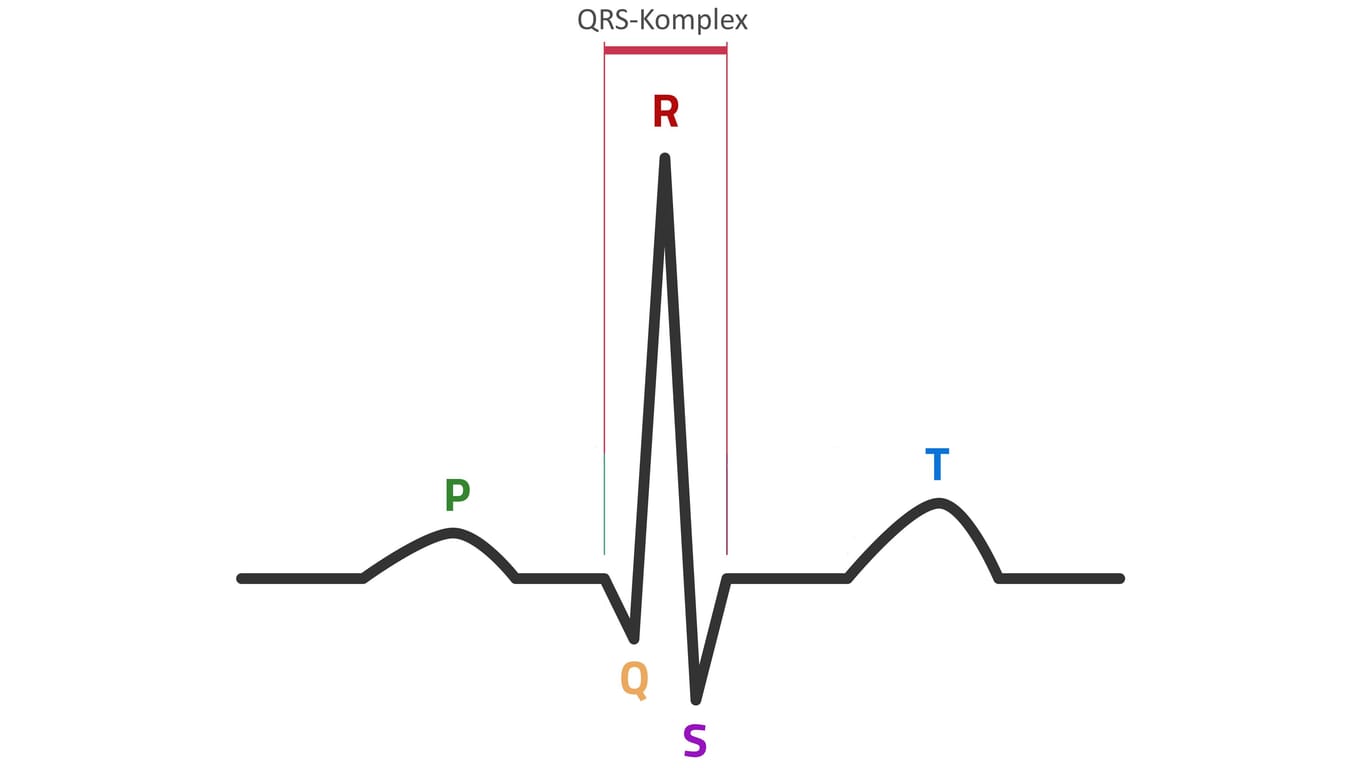
- Zuerst bildet die typische EKG-Linie eine kleine Welle (P-Welle): Diese zeigt, wie sich die elektrische Erregung über die Vorhöfe ausbreitet.
- Dann schlägt die Linie stärker und zackenförmig aus (Q-, R- und S-Zacken, zusammen QRS-Komplex genannt): Das zeigt, wie sich die Erregung in den Kammern ausbreitet.
- Darauf folgt wieder eine Welle (T-Welle): Sie zeigt, dass sich die Erregung zurückbildet und die Kammermuskulatur wieder erschlafft.
Ein offenes WPW-Syndrom führt im EKG zu einem nach links verbreiterten QRS-Komplex. Grund hierfür ist die vorzeitige Erregung der Herzkammern: Sie lässt die EKG-Linie nach Abstieg der P-Welle früher ansteigen, wobei ihr Anstieg zunächst langsamer (also weniger steil) ist als bei einer normalen R-Zacke. Fachleute bezeichnen diese Abweichung im Linienverlauf als Deltawelle.
Schon gewusst?
Mitunter ist die fürs WPW-Syndrom typische Deltawelle im EKG sichtbar (also eine zusätzliche Leitungsbahn nachweisbar), ohne dass es je zu Herzrasen kommt. In dem Fall sprechen Fachleute nur von einem WPW-Muster statt von einem Syndrom.
Bei einigen Menschen mit WPW-Syndrom zeigt das EKG im normalen Herzrhythmus keinerlei Veränderungen. Das spricht dafür, dass die zusätzliche Leitungsbahn elektrische Impulse nur von der Kammer zurück in Richtung Vorhof leiten kann – mit der Folge, dass keine vorzeitige Erregung der Kammermuskulatur (also keine Deltawelle im EKG) entsteht. Herzrasen kann dennoch auftreten.
Ein solches verborgenes WPW-Syndrom lässt sich per EKG nur während eines Anfalls von Herzrasen diagnostizieren.
Gut zu wissen
Wenn der normale Herzrhythmus im EKG keine Deltawelle zeigt, kann auch ein intermittierend offenes WPW-Syndrom vorliegen: Hierbei ist die Deltawelle im EKG nur zeitweise sichtbar ("intermittierend" bedeutet so viel wie "mit Unterbrechungen auftretend").
Risiko für Komplikationen beim WPW-Syndrom aus EKG abschätzbar
Unter bestimmten Umständen geht vom eigentlich gutartigen Herzrasen beim WPW-Syndrom ein erhöhtes Risiko für schwere Herzkomplikationen aus – bis hin zum plötzlichen Herztod. Zum Beispiel bei gleichzeitigem Vorhofflimmern: Denn wenn diese schnelle und unregelmäßige Herzrhythmusstörung über die zusätzliche Leitungsbahn direkt vom Vorhof auf die Kammer übergeht, droht im Extremfall ein Kammerflimmern, das ohne schnelle Behandlung zum plötzlichen Herztod führt.
Wenn der normale Herzrhythmus beim WPW-Syndrom im Ruhe- oder Langzeit-EKG nur zeitweilig eine Deltawelle aufweist, ist das Risiko gering. Ist die Deltawelle immer nachweisbar, hängt das Risiko von der Leitungsgeschwindigkeit der zusätzlichen Leitungsbahn ab. Um diese einzuschätzen, ist ein Belastungs-EKG sinnvoll, beim dem sich der Herzschlag unter körperlicher Belastung beschleunigt.
Wenn die Deltawelle dabei verschwindet, spricht das meist ebenfalls für ein geringes Risiko. Verursacht das WPW-Syndrom im Belastungs-EKG bei stark beschleunigtem Herzschlag (mit über 180 Schlägen pro Minute) immer noch eine Deltawelle, ist die Leitungsgeschwindigkeit der zusätzlichen Leitungsbahn hingegen hoch – und damit auch das Risiko.
Die beste Nachricht zum WPW-Syndrom kommt zum Schluss
Wer die zusätzliche Leitungsbahn in einem minimalinvasiven Eingriff mit einem Herzkatheter veröden lässt, hat jedoch gute Chancen, das Risiko dauerhaft auszuschalten: In den meisten Fällen ist das WPW-Syndrom danach vollständig geheilt, sodass auch im EKG keine Hinweise auf eine gestörte Erregungsleitung mehr festzustellen sind.
- Die Informationen ersetzen keine ärztliche Beratung und dürfen daher nicht zur Selbsttherapie verwendet werden.
- Online-Informationen des Pschyrembel: www.pschyrembel.de (Abrufdatum: 17.5.2024)
- "Atrioventrikuläre Reentrytachykardie (AVRT, AV-Reentrytachykardie)". Online-Informationen von AMBOSS: www.amboss.com (Stand: 18.3.2024)
- "EKG (Elektrokardiografie)". Online-Informationen von AMBOSS: www.amboss.com (Stand: 15.3.2024)
- "Herzrasen (bei anfallsartiger Vorhoftachykardie)". Online-Informationen des Instituts für Qualität und Wirtschaftlichkeit im Gesundheitswesen (IQWiG): www.gesundheitsinformation.de (Stand: 5.4.2023)
- "Was ist ein EKG?" Online-Informationen der Stiftung Gesundheitswissen: www.stiftung-gesundheitswissen.de (Stand: 8.9.2022)
- Gramlich, M.: "Supraventrikuläre Herzrhythmusstörungen". Online-Informationen von e.Medpedia: www.springermedizin.de/emedpedia (Stand: 18.8.2022)
- "Leben mit Herzrhythmusstörungen" (PDF). Online-Informationen der Deutschen Herzstiftung e. V.: herzstiftung.de (Stand: März 2021)
- "Wolff-Parkinson-White-Syndrom". Online-Informationen von Deximed: deximed.de (Stand: 7.9.2020)










 News folgen
News folgen