Häufigster Krebs bei Frauen So lässt sich Brustkrebs erkennen und behandeln

Für diesen Beitrag haben wir alle relevanten Fakten sorgfältig recherchiert. Eine Beeinflussung durch Dritte findet nicht statt.
Zum journalistischen Leitbild von t-online.

Brustkrebs ist der häufigste Krebs bei Frauen. Früh erkannt, lässt er sich meist gut heilen. Welche Anzeichen typisch sind, was ihn begünstigt und was hilft.
Inhaltsverzeichnis
Unter Brustkrebs (auch Mammakarzinom genannt) versteht man einen bösartigen Tumor der Brustdrüse. Sowohl Frauen als auch Männer können an Brustkrebs erkranken.
Er tritt jedoch bei Männern vergleichsweise selten auf. In Deutschland kommt es jedes Jahr zu rund 75.500 Neuerkrankungen – in 99 von 100 Fällen bei Frauen. Mehr als 6.000 Frauen erkranken zudem jedes Jahr an einer Brustkrebsvorstufe.
Damit ist Brustkrebs hierzulande die häufigste Krebserkrankung bei Frauen. Statistisch gesehen entwickelt etwa 1 von 8 Frauen im Laufe ihres Lebens Brustkrebs.
- Untersuchung auf Brustkrebs: Brust abtasten und Knoten in der Brust erkennen
Das Risiko für Brustkrebs nimmt dabei mit dem Alter zu. Meist wird Brustkrebs bei Frauen festgestellt, die älter als 65 Jahre sind. In etwa einem von sechs Fällen betrifft die Diagnose jedoch auch Frauen unter 50 Jahren.
Brustkrebs erkennen: Diese Symptome sind typisch
Brustkrebs beziehungsweise ein Mammakarzinom kann sich durch verschiedene Symptome bemerkbar machen. Manche Anzeichen sind äußerlich sichtbar, andere lassen sich nur ertasten. Schmerzen treten bei Brustkrebs im Frühstadium in der Regel nicht auf.
Folgende Anzeichen können auf Brustkrebs hinweisen:
- Die Form oder Größe der Brust hat sich ungewohnt verändert.
- Beim Anheben der Arme sehen die Brüste unterschiedlich aus.
- In der Brust lässt sich ein Knoten oder eine verhärtete Stelle ertasten.
- In der Achselhöhle lässt sich ein angeschwollener Lymphknoten ertasten, eine ersichtliche Ursache (wie eine entzündete Stelle unter der Achsel) fehlt jedoch.
- Die Brustwarze oder ein Teil der Brusthaut zieht sich nach innen ein.
- Die Haut der Brust ist gerötet oder schuppt sich.
- Die Brusthaut verheilt nicht.
- Aus der Brustwarze kommt eine klare, blutige oder eitrige Flüssigkeit.
Auch bei Männern können solche Symptome auf Brustkrebs hindeuten. Ob es sich bei Frauen (oder auch Männern) bei solchen Veränderungen tatsächlich um einen Hinweis auf Brustkrebs handelt oder eventuell eine harmlose Ursache wie ein gutartiger Tumor dahintersteckt, kann nur der Arzt oder die Ärztin feststellen. Lassen Sie solche Veränderungen deshalb zeitnah abklären.
Brustkrebs: Mögliche Ursachen
Was genau Brustkrebs verursacht, ist noch nicht gänzlich geklärt. Ohnehin gibt es wahrscheinlich nicht die eine Ursache für Brustkrebs. Sicher ist, dass verschiedene Risikofaktoren Brustkrebs begünstigen können. Manche davon lassen sich beeinflussen, andere nicht.
Ein Mammakarzinom entsteht, wenn sich in einer Zelle im Brustgewebe die genetische Information so verändert, dass ihr Wachstum nicht mehr von Zellsignalen kontrolliert werden kann und diese dadurch "entartet". Solche entarteten Zellen beginnen, unkontrolliert zu wachsen.
Die Krebszellen folgen dann nicht mehr den jeweiligen zelltypischen Wachstumsregeln. Sie teilen sich schneller und vermehren sich rasch, sodass sich bald ein ganzer Verband aus entarteten Zellen herausbilden kann. So können Knoten oder Wucherungen im Brustgewebe entstehen.
Wenn Krebszellen auch in die Lymphbahn gelangen, können sie sich von dort in umliegende Lymphknoten oder sogar in weiter entfernte Köperregionen ausbreiten. Solche Absiedelungen heißen Metastasen.
Brustkrebs kann generell aus unterschiedlichen Zellen im Brustgewebe hervorgehen. In den meisten Fällen entwickelt sich Brustkrebs aus den Zellen der Milchgänge. Der Fachausdruck dafür lautet "invasives duktales Karzinom". Milchgänge sind sowohl bei Frauen als auch bei Männern in der Brust angelegt.
Brustkrebs kann auch von den Drüsenläppchen in der Brustdrüse ausgehen. Dann sprechen Fachleute von einem "invasiven lobulären Karzinom".
Risikofaktoren: Was Brustkrebs begünstigt
Es gibt viele Faktoren, die die Entstehung von Brustkrebs begünstigen können. Schaut man sich diese Faktoren genauer an, kommen diese in der ein oder anderen Kombination wohl bei fast jeder Frau vor.
Allerdings haben manche Faktoren in puncto Brustkrebs-Risiko mehr Gewicht als andere, insbesondere das Alter und eine erbliche Veranlagung. Sogenannte Lebensstil-Faktoren können zwar auch das Krebsrisiko beeinflussen, tragen aber im Vergleich weniger zu einem Mammakarzinom bei als andere Faktoren.
Dabei ist es wichtig zu wissen, dass allein das Vorhandensein eines Risikofaktors – oder sogar von mehreren – nicht automatisch dazu führt, dass man Brustkrebs bekommt oder sich das Risiko dadurch vervielfacht. Gewisse "Risikofaktoren" für Brustkrebs sind weit verbreitet – wie etwa eine Frau zu sein.
Warum manche Frauen mit bestimmten Risikofaktoren an einem Mammakarzinom erkranken und andere mit denselben Risikofaktoren nicht, weiß man letztlich nicht. Häufig entwickelt sich Brustkrebs ohne erkennbaren Grund.
Folgende Einflüsse oder Umstände gelten als Risikofaktoren für Brustkrebs:
- weibliches Geschlecht: Frauen erkranken deutlich häufiger als Männer an Brustkrebs, nämlich in 99 Prozent der Fälle.
- Alter: Das Brustkrebs-Risiko nimmt mit dem Alter zu.
- frühere Brusterkrankungen, wie ein lobuläres Karzinom in situ (LCIS), eine atypische duktale Hyperplasie (ADH) oder ein Mammakarzinom
- Brustkrebsfälle in der Familie, etwa bei der Mutter oder der Schwester, insbesondere, wenn diese jung erkrankt sind
- genetische Vorbelastung: Wer bestimmte Genveränderungen (wie in den Genen BRCA-1 and BRCA-2) trägt, hat ein erhöhtes Risiko.
- starkes Übergewicht (Adipositas = ab BMI von 30) in den Wechseljahren
- erste Regelblutung vor dem 12. Lebensjahr
- sehr spätes Einsetzen der Wechseljahre bzw. späte letzte Regelblutung (Menopause)
- späte erste Schwangerschaft (nach dem 30. Lebensjahr)
- niemals schwanger gewesen zu sein
- Hormonersatztherapie in den Wechseljahren (bei Kombipräparaten aus Östrogenen und Progesteron)
- hohe Brustdichte
- hoher Alkoholkonsum
Erbliche Vorbelastung bei Brustkrebs: Was bedeutet das?
Jemand in der Familie hat Brustkrebs – erkranke jetzt auch ich? Solche Fragen stellen sich viele Frauen. Hierbei kommt es vor allem darauf an, wie nah man verwandt ist. Betrifft der Brustkrebs die Mutter oder eine Schwester, liegt eine Verwandtschaft ersten Grades vor. Dann steigt das eigene Brustkrebs-Risiko um das Doppelte an.
Anders ist das bei einer Brustkrebs-Erkrankung bei einer entfernteren Verwandten wie Großmutter oder Cousine. Dadurch steigt das eigene Brustkrebs-Risiko kaum.
Erkranken mehrere nahe Verwandte an einem Mammakarzinom, liegt möglicherweise eine vererbbare Genveränderung vor. Ob es sich dann tatsächlich um sogenannten familiären Brustkrebs handelt, lässt sich durch einen Gentest nachweisen.
Solch eine genetische Veränderung (Mutation) ist bei etwa 5 bis 10 von 100 Frauen mit Brustkrebs die Ursache. Meist finden sich die Veränderungen an den Genen BRCA-1 oder BRCA-2. BRCA ist die Abkürzung für breast cancer gene (= Brustkrebsgen).
Liegen Mutationen an den Genen BRCA-1 oder BRCA-2 vor, steigt das Brustkrebs-Risiko deutlich an. Statistisch gesehen erkranken etwa 65 von 100 Frauen mit verändertem BRCA-1-Gen vor dem 70. Lebensjahr an Brustkrebs. Mit verändertem BRCA-2-Gen entwickeln etwa 45 von 100 Frauen noch vor dem 70. Lebensjahr Brustkrebs.
Brustkrebs: Sind Lebensstil-Faktoren oder die Psyche der Auslöser?
Hat der eigene Lebensstil dazu beigetragen, dass Brustkrebs entsteht? Wissenschaftlich gesehen ist das eher unwahrscheinlich – bis auf eine Ausnahme: Frauen, die viel Alkohol trinken, erkranken im Durchschnitt häufiger an Brustkrebs.
Sind Stress, traumatische Erlebnisse, Depressionen die Auslöser von Brustkrebs? Oder hat man gar eine "Krebspersönlichkeit"? Für solche Zusammenhänge gibt es bislang keinerlei Belege.
Manche Frauen befürchten, dass das Risiko für Brustkrebs durch Schwangerschaftsabbrüche, zu enge BHs oder aluminiumhaltige Deos steigt. Wissenschaftlich gesehen gibt es dafür keine Beweise.
Ein gesunder Lebensstil mit regelmäßiger Bewegung und einer gesunden Ernährung (wie der sogenannten Mittelmeerdiät) kann das Risiko für Brustkrebs jedoch geringfügig senken.
Brustkrebs: So stellt der Arzt die Diagnose
Besteht der Verdacht auf Brustkrebs, fragt der Arzt oder die Ärztin zunächst nach den genauen Beschwerden und der Krankengeschichte. Danach folgt in der Regel eine körperliche Untersuchung, bei der die Brüste und auch die Achselhöhlen abgetastet werden.
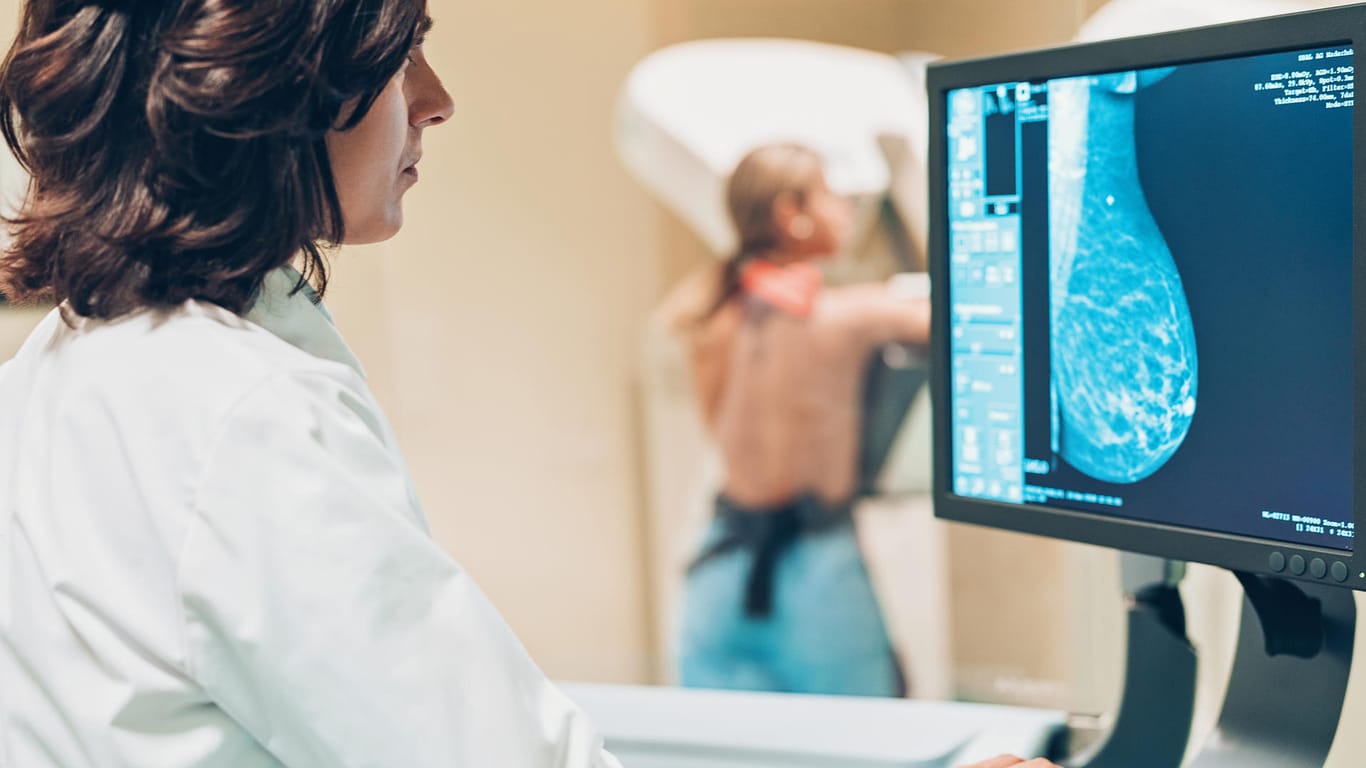
Je nach Situation können weitere Untersuchungen folgen. Bildgebende Verfahren wie eine Röntgenuntersuchung der Brust (Mammographie), eine Ultraschalluntersuchung (Sonografie) oder eine Kernspintomografie (MRT, Magnetresonanztomografie) können weitere Einblick ins Brustgewebe geben.
Gegebenenfalls entscheidet die Ärztin oder der Arzt dann, eine Gewebeprobe (Biopsie) zu nehmen und diese genauer untersuchen zu lassen.
Bestätigt sich der Verdacht auf Brustkrebs, können weitere Untersuchungen erforderlich sein. Etwa um abzuklären, ob das Mammakarzinom bereits in andere Körperregionen gestreut hat. Dann wird auch der restliche Körper mit bildgebenden Verfahren untersucht.
Brustkrebs mit TNM-Schema klassifizieren und Stadium bestimmen
Um die passende Therapie festzulegen, ist es außerdem wichtig, das Mammakarzinom zu klassifizieren und den Schweregrad festzustellen. Dafür nutzen Ärzte und Ärztinnen das sogenannte TNM-Schema. Hiermit lässt sich in Kurzform beschreiben,
- wie groß der Tumor (T) ist und ob er sich ausgebreitet hat,
- ob Lymphknoten (N, wie englisch nodes = Knoten) befallen sind und
- ob es Metastasen (M) in anderen Organen oder Körpergeweben gibt.
Anhand der Einstufung beim TNM-Schema lässt sich auch das Brustkrebs-Stadium festlegen.
Hormonrezeptoren im Krebsgewebe
Bei der entnommenen Gewebeprobe lässt sich zudem prüfen, ob das Gewebe Bindestellen (Rezeptoren) für bestimmte Hormone aufweist. Genauer gesagt Bindestellen, mit denen nur die weiblichen Geschlechtshormone Östrogen oder Progesteron eine Bindung eingehen können.
Sind solche Bindestellen vorhanden, gilt der Brustkrebs als hormonrezeptorpositiv, ist also hormonempfindlich (ER+ = östrogenempfindlich, PgR+ = progesteronempfindlich). Das bedeutet, er würde auf eine Antihormontherapie reagieren und eine solche käme damit infrage.
Fehlen solche Rezeptoren, ist das Mammakarzinom hormonrezeptornegativ (ER- oder PgR-). Eine Antihormontherapie bliebe dann ohne Wirkung.
Brustkrebsvorstufe und Brustkrebs im frühen Stadium
Unter einer Brustkrebsvorstufe, also einem "duktalen Carcinoma in situ" (DCIS) und Brustkrebs im frühen Stadium versteht man unterschiedliche Dinge, auch wenn beides im ersten Moment sehr ähnlich klingt.
Bei einem DCIS lassen sich in den Milchgängen der Brust zwar Krebszellen finden, diese bleiben jedoch bislang innerhalb der Milchgänge, also innerhalb der natürlichen Gewebegrenze. Die Krebszellen haben sich bei einem DCIS noch nicht in das angrenzende Gewebe oder im Körper ausgebreitet. Auch Metastasen gibt es beim DCIS nicht.
Ein DCIS gilt deshalb offiziell noch nicht als Brustkrebs und ist nicht lebensbedrohlich. Aber es handelt sich um eine Brustkrebsvorstufe, die sich in etwa 3 bis 5 von 10 Fällen zu Brustkrebs entwickeln kann. Fachleute empfehlen deshalb, ein DCIS sicherheitshalber zu behandeln.
Breiten sich die Krebszellen jedoch über die natürliche Gewebegrenze hinaus aus, haben bislang aber nicht in andere Organe gestreut und benachbarte Lymphknoten im Bereich der Achselhöhle sind noch nicht oder kaum befallen, handelt es sich um Brustkrebs im frühen Stadium. Dann sprechen Fachleute von einem sogenannten örtlich begrenzten Stadium. In dieser Form ist Brustkrebs in der Regel gut behandelbar.
Brustkrebs: Welche Behandlung hilft?
In den meisten Fällen lässt sich Brustkrebs heilen. Das gelingt umso besser, je früher das Mammakarzinom erkannt und behandelt wird. Die Behandlung ist dabei immer individuell auf die betroffene Frau ausgerichtet.
Wie die Therapie von Brustkrebs genau aussieht, hängt dabei von mehreren Faktoren ab. Etwa davon, wie groß der Tumor ist, ob es Metastasen gibt oder ob die Tumorzellen Hormonrezeptoren tragen. Aber auch der allgemeine Gesundheitszustand der Frau spielt eine Rolle sowie die Frage, ob sie bereits in den Wechseljahren ist.
Meist wird das Mammakarzinom in einer Operation entfernt. Je nach Situation lässt sich Brustkrebs jedoch auch mit einer Chemotherapie, Strahlentherapie, Antihormontherapie oder einer zielgerichteten Krebstherapie (auch Targeted Therapy genannt) behandeln.
Häufig kommen verschiedene Therapieformen auch in Kombination beziehungsweise nacheinander zum Einsatz. In manchen Fällen beginnt die Behandlung beispielsweise mit einer Chemo- oder Strahlentherapie, um den Tumor vor der OP zu verkleinern und dadurch mehr Brustgewebe zu erhalten. Je nach Situation kann es aber auch sinnvoll sein, erst zu operieren und nachfolgend eine andere Therapieform zu beginnen.
All diese Therapieformen können zu Nebenwirkungen unterschiedlicher Art führen. Welche das im Einzelnen sind, erfahren Betroffene vorher in Aufklärungsgesprächen beim Arzt oder bei der Ärztin. Viele der möglichen Nebenwirkungen lassen sich während der Therapie gut behandeln. Fachleute sprechen dann von Supportivtherapie.
Wichtig zu wissen
Ehe eine Entscheidung für eine bestimmte Therapieform fällt, haben betroffene Frauen in der Regel ausreichend Zeit, das Für und Wider zu bedenken. Die Entscheidung für oder gegen eine Behandlung liegt letztlich immer bei der Patientin. Helfen kann es, sich hierzu mit Familienangehörigen oder anderen eng Vertrauten zu besprechen.
Im Zweifel besteht zudem die Möglichkeit, sich eine Zweitmeinung einzuholen, etwa bei "Zweitmeinung Krebs", einem Angebot der Deutschen Krebsgesellschaft. Viele Krankenkassen übernehmen mittlerweile die Kosten für eine zweite ärztliche Meinung.
- Hilfe von krebszweitmeinung.de: Holen Sie sich Sicherheit mit einer zweiten Meinung
Operation bei Brustkrebs
In vielen Fällen von Brustkrebs ist es heute möglich, den Tumor zu entfernen und dabei brusterhaltend zu operieren. Manchmal kann es jedoch auch notwendig sein, bei der Operation die gesamte Brust zu entfernen. Der Fachausdruck hierfür lautet Mastektomie. Dann kann sich, sofern gewünscht, eine OP zum Wiederaufbau der Brust anschließen, also eine sogenannte Brustrekonstruktion.
- Brustamputation: Was eine Mastektomie für Betroffene bedeutet
Eventuell befallene Lymphknoten lassen sich während des operativen Eingriffs in der Regel gleich mitentfernen.
Chemotherapie bei Brustkrebs
Bei einer Chemotherapie erhalten Betroffene sogenannte Zytostatika gegen den Brustkrebs. Das sind Medikamente, die Krebszellen abtöten sollen. Welche Wirkstoffe dabei genau zum Einsatz kommen, hängt von verschiedenen Faktoren ab, wie etwa von den Tumoreigenschaften oder davon, ob es Metastasen gibt.
Die Medikamente werden bei einer Chemotherapie meist über eine Vene als Infusion verabreicht. Je nach Wirkstoff besteht unter Umständen auch die Möglichkeit, die Krebsmittel in Form von Tabletten einzunehmen (sog. orale Chemotherapie).
In der Regel kommt eine Chemotherapie als "adjuvante Chemotherapie" zum Einsatz, also nachdem der Tumor operativ entfernt wurde. Das soll möglicherweise noch im Körper verbliebene Krebszellen abtöten.
Eine Chemotherapie kann in manchen Fällen auch vor der Operation notwendig sein, um den Tumor zu verkleinern (sog. neoadjuvante Chemotherapie).
Die Chemotherapie erfolgt in Zyklen. Es gibt jeweils eine Behandlungsphase, in der man die Medikamente erhält, und dann eine Pause, damit der Körper sich erholen kann. Insgesamt gibt es meist 4 bis 6 Zyklen bei einer Chemotherapie.
Bei einer Chemotherapie gegen Brustkrebs kann es je nach Wirkstoff zu verschiedenen Nebenwirkungen kommen. Zytostatika zerstören vor allem Zellen, die sich schnell teilen, wie Krebszellen. Aber auch manche gesunden Zellen teilen sich schnell und geraten deshalb während der Chemotherapie in Mitleidenschaft, wie zum Beispiel Schleimhautzellen oder Haarfollikel.
Mögliche Nebenwirkungen bei einer Chemotherapie gegen Brustkrebs sind zum Beispiel:
- Haarausfall
- Schleimhautentzündungen (etwa in Mund und Rachen)
- Appetitlosigkeit
- Übelkeit
- Müdigkeit
- Infektanfälligkeit
- allgemeines Krankheitsgefühl
- ausbleibende Regelblutung (bei Frauen vor den Wechseljahren)
Viele dieser Nebenwirkungen lassen sich mit einer entsprechenden Behandlung jedoch lindern oder umgehen. Etwa mit Medikamenten gegen Übelkeit oder mit Kühlhauben, um Haarausfall vorzubeugen. Einige Zeit nach der Chemotherapie wachsen ausgefallene Haare wieder nach.
Strahlentherapie bei Brustkrebs
Eine Strahlentherapie kann bei Brustkrebs einige Wochen nach einer Operation und Chemotherapie zum Einsatz kommen. Sie soll möglicherweise noch im Körper verbliebene Krebszellen mithilfe kontrollierter Strahlungsmengen abtöten.
Eine Strahlenbehandlung läuft in der Regel über einen Zeitraum von etwa fünf Wochen, wobei pro Woche mit etwa 3 bis 5 Therapie-Sitzungen zu rechnen ist. Die eigentliche Bestrahlung dauert nur wenige Minuten und ist nicht schmerzhaft.
Im Verlauf der Strahlentherapie können jedoch verschiedene Nebenwirkungen auftreten. Die Strahlung kann die Haut im bestrahlten Bereich reizen und gerötete, wunde oder nässende Hautstellen hervorrufen. Manchmal nimmt die Haut an der behandelten Stelle dauerhaft eine dunklere Färbung an.
Unter Umständen kommt es zu Schwellungen im Arm infolge eines Lymphödems. Das kann passieren, wenn ein Lymphknoten in der Achselhöhle blockiert ist und die Lymphe nicht abfließen kann.
Bei manchen Frauen stellt sich als Folge der Behandlung zudem eine lähmende Müdigkeit und Erschöpfung (auch Fatigue genannt) ein, die sich durch ausreichend Schlaf oder Schonung nicht bessert.
Antihormontherapie gegen Brustkrebs
In manchen Fällen von Brustkrebs tragen die Tumorzellen Bindestellen (Rezeptoren) für die weibliche Geschlechtshormone Östrogen oder Progesteron. Fachleute sprechen dann von einem hormonrezeptorpositiven Tumor.
Solche Bindestellen kommen an vielen Körpergeweben natürlicherweise vor. Besitzen jedoch Tumorzellen solche Bindestellen, bedeutet das, dass sie von Hormonen wie Östrogen oder Progesteron zum Wachstum angeregt werden.
Bei einer Antihormontherapie (auch endokrine Therapie genannt) erhalten Betroffene Wirkstoffe wie Tamoxifen oder Aromatasehemmer, die entweder eine Hormonbindung an den Krebszellen blockieren oder die Hormonmenge im Körper senken. Das soll das Tumorwachstum verlangsamen.
Eine Antihormontherapie läuft in der Regel über einen längeren Zeitraum, meist etwa fünf Jahre. Die Wirkstoffe lassen sich dabei täglich in Form von Tabletten einnehmen oder werden einmal pro Monat als Spritze verabreicht.
Meist setzen Ärzte und Ärztinnen eine Antihormontherapie im Anschluss an eine Operation und Chemotherapie ein. In manchen Fällen auch vor dem operativen Eingriff, um den Tumor zu verkleinern.
Als alleinige Behandlung gegen Brustkrebs kommt eine Antihormontherapie nur dann infrage, wenn es medizinische Gründe gibt, die anderen Therapieformen wie einer Operation, Chemo- oder Strahlentherapie im Wege stehen.
Zielgerichtete Krebstherapie gegen Brustkrebs
Bei einer zielgerichteten Krebstherapie (auch Targeted Therapy genannt) greifen Wirkstoffe bestimmte Eigenschaften der Krebszellen auf molekularer Ebene an, um diese am Wachstum zu hindern. Das können etwa Bindestellen außen auf der Zelle oder innerhalb der Zelle sein oder auch Signalmoleküle innerhalb der Krebszelle.
Eine zielgerichtete Therapie bewirkt zudem meist gleichzeitig, dass das Immunsystem die Krebszellen nun als fremd erkennt und den Kampf gegen sie aufnimmt. Das ist bis auf wenige Ausnahmen jedoch nur ein Nebeneffekt des eigentlichen Therapiemechanismus.
Zu den zielgerichteten Krebstherapien zählen unter anderem die Immuntherapie sowie die Behandlung mit Angiogenesehemmern, Tyrosinkinasehemmern und mTOR-Hemmern.
Mögliche Nebenwirkungen einer zielgerichteten Therapie sind zum Beispiel:
- Ausschlag
- Kopfschmerzen
- Husten
- Übelkeit
- Durchfall
- allgemeines Krankheitsgefühl
Immuntherapie
Unter einer Immuntherapie versteht man im Prinzip alle Mechanismen, die bewirken, dass sich das körpereigene Abwehrsystem gegen die Krebszellen richtet. Sie kann zum Beispiel bei Frauen mit Brustkrebs zum Einsatz kommen, bei denen die Krebszellen bestimmte Bindungsstellen für einen Wachstumsfaktor auf der Zelloberfläche tragen.
Diese Bindestellen namens HER2 lassen sich bei etwa 15 von 100 Frauen mit Mammakarzinom nachweisen und bewirken ein schnelles Tumorwachstum. Die Abkürzung HER2 stammt aus dem Englischen und steht für human epidermal growth factor receptor 2.
Frauen, die diese Bindestellen an den Krebszellen aufweisen, also HER2-positiv sind, können als Medikament die Wirkstoffe Trastuzumab oder Pertuzumab erhalten. Das sind Antikörper, die an den HER2-Rezeptor binden und auf diese Weise die Bindestellen für den Wachstumsfaktor blockieren. Das Wachstum des Tumors wird dadurch gehemmt.
Eine Immuntherapie kommt hauptsächlich bei Brustkrebs zum Einsatz, der bereits weit fortgeschritten ist, meist zusammen mit einer Chemotherapie.
Angiogenesehemmer
Damit eine Krebsgeschwulst wachsen kann, muss das Gewebe mit Nährstoffen und Sauerstoff versorgt werden. Beides gelangt mit dem Blut zum Mammakarzinom. Manche Tumoren bringen deshalb den Körper dazu, ihn verstärkt mit Blut zu versorgen. Dazu schütten sie Wachstumsfaktoren aus, die das Wachstum von Blutgefäßen (die sogenannte Angiogenese) anregen. Dieser Wachstumsfaktor heißt VEGF (engl. vascular endothelial growth factor).
Angiogenesehemmer sind Medikamente, die den Wachstumsfaktor VEGF blockieren und den Tumor somit daran hindern, weiter zu wachsen. Denn das Mammakarzinom erhält nun keine neuen Blutgefäße mehr und damit auch keine zusätzlichen Nährstoffe und Sauerstoff.
Ein solcher Angiogenesehemmer ist beispielsweise der Wirkstoff Bevacizumab. Das ist ein monoklonaler Antikörper, der sich gezielt gegen VEGF richtet. Er kann zusätzlich zu einer Chemotherapie bei Brustkrebs zum Einsatz kommen, der bereits Metastasen gebildet hat.
Tyrosinkinasehemmer
Binden Wachstumsfaktoren an entsprechende Bindestellen (Rezeptoren) auf der Oberfläche der Krebszellen, löst das im Inneren der Zelle eine Signalkette aus und bewirkt so, dass die Zelle sich teilt. Das funktioniert mithilfe von Tyrosinkinasen.
Tyrosinkinasen sind im Prinzip der untere Teil der Rezeptoren, der auf der Innenseite der Zellmembran liegt. Bindet nun außen ein passender Faktor an den Rezeptor, melden Tyrosinkinasen das ins Zellinnere weiter.
Tyrosinkinasehemmer können jedoch im Zellinneren an Tyrosinkinasen binden und so verhindern, dass das Teilungssignal weitergegeben wird. Als Folge bleibt die Teilung aus und das Tumorwachstum wird gebremst.
Tyrosinkinasehemmer wie der Wirkstoff Lapatinib können bei fortgeschrittenem und HER2-positiven Brustkrebs infrage kommen, meist in Kombination mit einer Chemotherapie.
mTOR-Hemmer
Bei manchen Krebszellen ist der sogenannte mTOR-Signalweg überaktiv. Das kann hinderlich sein, wenn der Brustkrebs mit einer Antihormontherapie behandelt werden soll. Denn die Krebszellen würden dann trotz Behandlung weiterwachsen.
In solchen Fällen können mTOR-Hemmer wie der Wirkstoff Everolimus zum Einsatz kommen. Diese blockieren den Signalweg, sodass die Antihormontherapie ihre Wirkung entfalten kann.
Bisphosphonate
Wirkstoffe aus der Gruppe der Bisphosphonate tragen dazu bei, dass weniger Knochensubstanz abgebaut wird. Dazu greifen sie direkt in den Knochenstoffwechsel ein.
Bisphosphonate können bei Brustkrebs notwendig sein, wenn die Knochen instabiler werden, etwa infolge einer Antihormontherapie. In den Wechseljahren und danach können Bisphosphonate Patientinnen vor übermäßigem Knochenschwund (Osteoporose) schützen.
Bei fortgeschrittenem Brustkrebs bilden sich häufig Metastasen in den Knochen. Das erhöht die Gefahr von Knochenbrüchen und geht zudem oft mit Schmerzen einher. In solchen Fällen können ebenfalls Bisphosphonate zum Einsatz kommen, um den Knochenabbau durch die Metastasen zu verlangsamen, den Knochen stabiler zu halten und die Schmerzen zu lindern oder zu verhindern.
Psychische Unterstützung
Die Diagnose Brustkrebs zu erhalten, ist in der Regel beängstigend und erst mal ein Schock, der verarbeitet werden will. Wohl die meisten Frauen fühlen sich von der Situation erst einmal überfordert. Nun auch noch Entscheidungen in puncto Behandlung treffen zu sollen, ist nicht leicht.
Vielen Frauen mit Brustkrebs fällt es auch schwer, überhaupt über ihre Diagnose zu reden. Das kann zusätzlich belasten. Langfristig ist es deswegen hilfreich, sich Strategien zu suchen, die den Umgang mit der Erkrankung erleichtern. Wie das genau aussieht, kann individuell ganz verschiedenen sein.
Ein Teil der Ängste ist vor allem darin begründet, dass man nicht genau weiß, was mit einem geschieht, und sich ohnmächtig oder hilflos fühlt. Deshalb kann es helfen, sich über Brustkrebs genauer zu informieren, um zu verstehen, was mit einem passiert und welche Therapieformen es gibt.
Wer mehr über die eigene Erkrankung weiß, fühlt sich häufig weniger ohnmächtig und kann besser Entscheidungen treffen, wenn es um die eigene Behandlung geht. Patientinnen sollten sich auch nicht scheuen, bei ihrem Arzt oder ihrer Ärztin nachzufragen, wenn sie etwas nicht verstehen.
Aber nicht allen geht es so. Manche Frauen fühlen sich besser, wenn sie sich nicht zu sehr mit ihrer Erkrankung beschäftigen. Auch das ist vollkommen in Ordnung. Dann kann es ratsam sein, dem Arzt mitzuteilen, dass es einen ängstigt, wenn zu sehr ins Detail gegangen wird.
Helfen kann es zudem, sich vertraute Personen zu suchen, um über Ängste, Sorgen und Gefühle zu sprechen, die nach einer Brustkrebs-Diagnose aufkommen können. Das kann zum Beispiel ein enger Freund oder eine Freundin sein oder auch jemand aus der Familie.
Sich dem Freundeskreis oder der Familie anvertrauen zu können, empfinden viele als erleichternd. Dennoch werden einige Vertraute die eigenen Sorgen, Ängste und Belastungen nur teilweise nachempfinden können. In manchen Fällen kann dann eine Selbsthilfegruppe helfen. Dort finden Frauen mit Brustkrebs Betroffene, die einmal in genau derselben Situation waren und die Erkrankung überstanden haben.
Zudem gibt es Krebsberatungsstellen oder speziell auf Krebserkrankungen ausgerichtete Psychotherapeuten und -therapeutinnen (mit Schwerpunkt Psychoonkologie), die einem zur Seite stehen können. Denn neben der eigentlichen Erkrankung und der Belastung durch die Behandlung belastet die Erkrankung auch die Psyche. Tatsächlich entwickeln nicht wenige Frauen mit Brustkrebs in der Folge eine posttraumatische Belastungsstörung.
Brustkrebs: Verlauf und Prognose
Welchen Verlauf Brustkrebs im Einzelfall nehmen wird, hängt von vielen Faktoren ab und lässt sich nicht pauschal sagen. Es spielt zum Beispiel eine Rolle, wie groß der Tumor ist und wo genau dieser liegt, ob er durch weibliche Geschlechtshormone beeinflusst wird, ob die Krebszellen Bindestellen für Wachstumsfaktoren tragen oder es bereits Metastasen gibt.
Metastasen entwickeln sich im Verlauf der Brustkrebs-Erkrankung im Durchschnitt bei 1 von 4 Frauen. Etwa 3 von 100 Frauen hatten bereits Metastasen, als der Brustkrebs bei ihnen festgestellt wurde.
In den meisten Fällen nimmt Brustkrebs jedoch einen guten Verlauf und lässt sich heilen. Das gilt insbesondere, wenn er früh erkannt wird und vollständig entfernt werden kann.
Obwohl die Zahl der Brustkrebs-Fälle zunimmt, sterben gleichzeitig immer weniger Frauen daran. Selbst wenn bereits Metastasen bestehen, hat sich dank verbesserter Therapiemöglichkeiten die Überlebensdauer bei Brustkrebs deutlich verbessert.
Brustkrebs-Vorsorge: Den Krebs möglichst früh erkennen
Bislang gibt es keine Möglichkeit, mit der man Brustkrebs vorbeugen kann. Je früher Brustkrebs jedoch erkannt wird, desto besser sind die Heilungsaussichten. Früherkennungsuntersuchungen spielen für die Brustkrebs-Vorsorge deshalb eine wichtige Rolle.
Allen Frauen in Deutschland stehen regelmäßige kostenlose Früherkennungsuntersuchungen in einer frauenärztlichen Praxis zu. Je nach Alter der Frau kann Art und Häufigkeit der Brustkrebs-Vorsorge variieren.
Ab dem 30. Lebensjahr haben Frauen einmal pro Jahr gesetzlichen Anspruch auf eine Tastuntersuchung der Brust. Dabei werden in der Regel auch die umliegenden Lymphknoten im Bereich der Achselhöhle mit abgetastet.
Für Frauen zwischen 50 und 69 Jahren besteht die Möglichkeit, alle zwei Jahre an einer Röntgen-Reihenuntersuchung der Brust teilzunehmen: dem Mammographie-Screening. Ab Juli 2024 wird hier die Altersbegrenzung zudem auf 75 Jahre angehoben.
Ebenso wichtig für die Brustkrebs-Vorsorge ist es, die Brust regelmäßig selbst zu untersuchen und abzutasten, am besten einmal im Monat. Wie das genau geht, können Frauen sich von ihrem Frauenarzt oder ihrer Frauenärztin zeigen lassen.
- Die Informationen ersetzen keine ärztliche Beratung und dürfen daher nicht zur Selbsttherapie verwendet werden.
- Online-Informationen des Deutschen Krebsforschungszentrums: www.krebsinformationsdienst.de (Abrufdatum: 4.3.2024)
- Online-Informationen der Deutschen Krebsgesellschaft (DKG): www.krebsgesellschaft.de (Abrufdatum: 4.3.2024)
- Online-Informationen Ärztlichen Zentrums für Qualität in der Medizin (ÄZQ): www.patienten-information.de (Abrufdatum: 4.3.2024)
- Robert Koch-Institut (Hrsg.): "Krebs in Deutschland 2019/2020". Robert Koch-Institut, Berlin 2023
- "Brustkrebs (Mammakarzinom)". Online-Informationen des Zentrums für Krebsregisterdaten: www.krebsdaten.de (Stand: 7.12.2023)
- "Mammographie-Screening: KBV begrüßt Anhebung der Altersgrenze". Online-Informationen der Kassenärztlichen Bundesvereinigung: www.kbv.de (Stand: 21.9.2023)
- Die blauen Ratgeber 02: "Brustkrebs" (PDF). Stiftung Deutsche Krebshilfe, Bonn 2019
- "Brustkrebs". Online-Informationen des Instituts für Qualität und Wirtschaftlichkeit im Gesundheitswesen (IQWiG): www.gesundheitsinformation.de (Stand: 9.3.2022)
- "Patientinnenleitlinie Brustkrebs im frühen Stadium" (PDF). Online-Informationen der Arbeitsgemeinschaft der Wissenschaftlichen Medizinischen Fachgesellschaften: www.awmf.org (Stand: 2018)
- Deutsche Krebsgesellschaft und Deutsche Gesellschaft für Gynäkologie und Geburtshilfe: "Interdisziplinäre S3-Leitlinie für die Diagnostik, Therapie und Nachsorge des Mammakarzinoms". AWMF-Leitlinien-Register Nr. 032/045OL (Stand: Juni 2021)
- Leitlinienprogramm Onkologie der Arbeitsgemeinschaft der Wissenschaftlichen Medizinischen Fachgesellschaften e. V., der Deutschen Krebsgesellschaft e. V. und der Deutschen Krebshilfe e. V. (Hrsg.): "Brustkrebs II – die fortgeschrittene Erkrankung, Rezidiv und Metastasierung" (PDF) (Stand: 2011)
- Leitlinienprogramm Onkologie der Arbeitsgemeinschaft der Wissenschaftlichen Medizinischen Fachgesellschaften e. V., der Deutschen Krebsgesellschaft e. V. und der Deutschen Krebshilfe e. V. (Hrsg.): "Früherkennung von Brustkrebs: Eine Entscheidungshilfe für Frauen" (PDF) (Stand: 2010)







 News folgen
News folgen